Indicația principală pentru tratamentul chirurgical al bolilor severe ale arterelor coronare este conservarea anginei (FC III-IV), în ciuda tratamentului medical intensiv (angina refractară). Însăși prezența anginei III-IV FC înseamnă că farmacoterapie nu este suficient de eficace. Indicații și tratamentul chirurgical al caracterului specificat pe baza rezultatelor angiografie coronariană, în funcție de măsură, prevalența și caracteristicile leziunilor arterelor coronare.
Există două moduri de bază pentru a trata boli ale arterelor coronare chirurgicale: balon de angioplastie coronariană (PTCA) și by-pass aorto-coronarian (CABG).
indicații absolute pentru CABG sunt prezența unei stenoze a arterei coronare stângi sau boala trei nave, în special în cazul în care fracția de ejecție a scăzut. În afară de aceste două lecturi bypass coronarian este adecvat la pacienții cu boală a vaselor, dacă există stenoza proximală a ramurii descendentă anterioară stângă. CABG la pacientii cu stenoza de stanga principala boala arterelor coronare crește speranța de viață a pacienților, comparativ cu tratamentul medicamentos (supraviețuire la 5 ani după CABG - 90%, cu un tratament medicamentos - 60%). CABG oarecum mai puțin eficient cu boala cu trei nave combinate cu disfuncție ventriculară stângă.
PTCA este o metoda asa-numita invazive (sau interventie) cardiologie. Rezultatele pe termen lung ale PAC nu a fost încă suficient studiată. În orice caz, un efect simptomatic - dispariția angina - este observată la majoritatea pacienților.
angioplastie coronariană
REZUMAT Procedura PTCA - zdrobire plăcii aterosclerotice printr-un cateter cu un balon gonflabil (fig. 65).
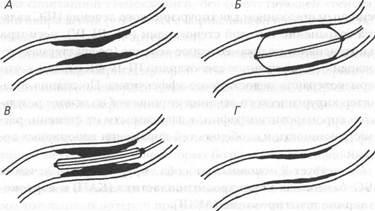
Fig. 65. balon de angioplastie coronariană:
A - stenoza critica a arterelor coronare; B - introducerea sondei cu balonul se umflă în arterei coronare; B - umflarea balonului și se pisează placa; D - o restaurare aproape completă a fluxului sanguin în artera afectată
În continuare OTP sunt diverse alte moduri de a fractura plăcii aterosclerotice folosind un laser sau cu ultrasunete, atherectomy directă și de rotație.
„Ideal“ arterele coronare pentru PTCA este scurt (mai puțin de 1 cm), concentric proximal, drept și neted, stenoza calcinat. Cu această variantă de realizare (tip A - stenoza discretă) PTCA este eficient în mai mult de 85% dintre pacienți. Puteți elimina cu ușurință mai multe stenoză concentrice de mici dimensiuni. Când mai extinse (până la difuză) stenoza, calcificarea exprimată îndoire, stenoza excentric sau ocluzie totală (tipurile B și C), PTCA risc de mai sus și mai jos eficiență: aproximativ 60-85% pentru tipul B și mai mică de 60% pentru tipul C.
Indicații pentru extinderea continuă OTP cu arta performanță îmbunătățită. În timpul nostru, efectuarea de angioplastie și boala cu trei nave, stenoza multiplă într-o singură stenoza arterei coronare by-pass aorto-coronariene în grefe, și chiar cu înfrângerea arterei coronare stângi. Principala complicatie este desprinderea intimei cu tromboză și ocluzie. KAP risc este relativ mic, rata mortalității este mai mică de 1%. Nevoia de urgenta bypass aorto-coronarian - mai puțin de 3%, probabilitatea de infarct miocardic în timpul PTCA - mai puțin de 5%. Criteriile pentru un sit de stenozare PTCA de succes cresc diametru nu mai mic de 20%, cu recuperarea de mai mult de 50% din lumenul arterei coronare si indepartarea anginei. Angioplastia de succes este observat la 90% dintre pacienți.
Problema principală a KAP este apariția frecventă a restenozei. reocluzarea precoce în primele săptămâni sau luni se observă la 20-30% dintre pacienți, 30 până la 45% - în primele 6-9 luni și până la 70% - un an mai târziu. Re-PAC aproape întotdeauna eficiente. Dar, după repetate PTCA crește riscul restenoză chiar mai mult ( „pacientul devine de multe ori un client regulat al unui chirurg cardiac“). Pentru prevenirea restenozei numește o aspirină permanentă (de multe ori în combinație cu clopidogrel). Mai mult decât atât, administrat în Stenturi arterei coronare - metalice sau proteze endovasculare plastic (Figura 66, 67.).
Pe fondul stenturi marcate scădere a incidenței reocluziei și stenozei arterelor coronare la 20-30%. În cazul în care PAC în cursul anului nu restenoza - prognoza pentru următorii 3-4 ani este foarte bun.
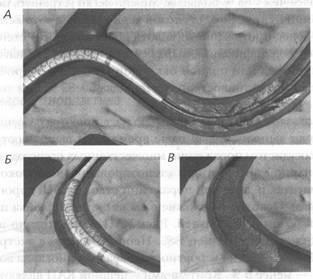
Fig. 66. Procedura de angioplastie coronariană cu stentare:
A - care transportă balon cu stent la locul de stenoză; B - angioplastie coronariană cu plasarea de stent; B - după îndepărtarea stentului sonda ramane in arterei coronare
bypass aorto-coronarian
Pentru a crea o derivație între aorta și segmentele arterei coronare distal stenoza este folosit cel mai adesea autogrefe din safenă venelor tibiei (Fig. 68).
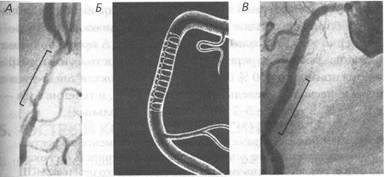
Fig. 67. angioplastie coronariană cu plasarea de stent:
A - koronaroangiogramma inițială; B - poziția stent în schema arterei coronare după îndepărtarea stenozei; B - koronaroangiogramma după stentarea
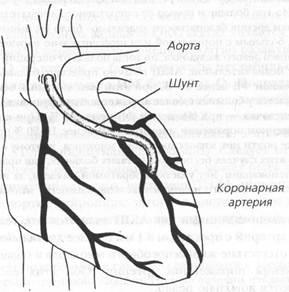
Fig. 68. chirurgie bypass coronarian
Între aorta și artera descendentă anterioară stângă a șunt subcutanat evaluată
Shin venă
Dacă este posibil, pentru a ocoli utilizarea arterei toracice interne ( „UGS“ - by-pass mammarokoronarnoe „). Artera toracică internă este conectat la nivelul arterei coronare - avantaj al procesului este mult mai prelungită șuntează conservare permeabilitatii - aproximativ 95% dintre pacienți în termen de 10 de ani. Iar atunci când se utilizează venele safene in 10 ani permeabilitatii grefe bypass păstrat aproximativ 50% dintre pacienți (ocluziei șunturilor în primele săptămâni este la 10%, pe parcursul anului - 15-20% in 5-7 ani - 25 30% dintre pacienți).
Angina mai pronunțată, medicația mai puțin eficientă din cauza anginei reflectă gradul rezervei coronariene scădere. CABG elimină această cauză (neovascularizare). Prin urmare, nu este surprinzător faptul că efectul maxim este observat la pacienții cu bypass coronarian cu boala mai severe ale arterelor coronare și disfuncție ventriculară stângă. Disfuncția mai puternică a ventriculului stâng, cu atât crește riscul de complicații în timpul intervenției chirurgicale și în perioada postoperatorie. Dar, cu atat mai mare beneficia de o intervenție chirurgicală.
Din punct de vedere de securitate, „ideal“ ar fi de a efectua by-pass coronarian la pacienții cu funcție ventriculară stângă normală sau ușor alterată, dar apoi beneficiile operațiunii ar fi prea mică. pacienții cu CABG se efectuează de obicei cu o reducere a fracției de ejecție mai mic de 50%, efectul maxim este observat la pacienții cu disfuncție ventriculară stângă - reducând în același timp mai puțin de 40% FvW. La expresia extremă a leziunilor miocardice (FEVS mai mică de 15-20%) este, de obicei, aproape nici un miocard viabil, astfel încât operațiunea este inutilă, în aceste cazuri (la acești pacienți, ca regulă, nu angina, nu există zone de ischemie reversibilă, cu excepția posibilei prezențe a zonelor „dormit“ infarct).
Contraindicații pentru CABG nu sunt lumen deschise în artera 1 mm și mai stenoza distală sau absența miocardului viabil în alimentarea cu sânge a arterei afectate. Ambele aceste conditii sunt rare.
Mortalitatea Spitalul este de la 1 la 4% (fractie de ejectie normala - mai puțin de 1%), apariția infarctului miocardic cu CABG notat în 2,5-5% din cazuri.
Este important să se renunțe la fumat! De preferință, înainte de operație. După o intervenție chirurgicală, toți pacienții administrat aspirina sau aspirină în asociere cu dipiridamol. Controlul factorilor de risc cardiovascular promovează păstrarea mai lungă a permeabilitatii grefei.
În ultimii ani, pe termen larg raspandita „sindrom coronarian acut (SCA)“. Prin ACS variante includ boala cardiacă ischemică acută: angina instabila (UA) și infarct miocardic (IM). Având în vedere că AN și nu distinge de clinica, pacient la internare, după înregistrarea ECG, set una dintre cele două diagnostice „sindrom coronarian acut cu supradenivelare de segment ST“ sau „sindroame coronariene acute fara a se ridica de segment ST“. Diagnosticul final al unui exemplu de realizare specific al SCA este întotdeauna retrospectiv. În primul caz, este foarte probabil de a dezvolta infarct miocardic cu Q-val, al doilea - mai probabil angină instabilă sau infarct miocardic fără dinte Q. ACS Divizia pe cele două opțiuni de mai sus toate cele necesare pentru debutul precoce a măsurilor terapeutice: în ACS cu ST-segment elevation prezinta atribuirea terapiei trombolitice, și în ACS fără a ridica trombolitice ST nu sunt afișate. Trebuie remarcat faptul că, în timpul examinării pacienților pot fi identificate „non-ischemică“ diagnostic, de exemplu, PE, miocardita, disecție de aortă, sau chiar cardiopsychoneurosis patologie extracardiace, de exemplu, boala abdominală acută.
sindroame coronariene acute începe cu inflamația și ruptura plăcii „vulnerabile“. Cand inflamatia se produce activarea macrofagelor, monocite și limfocite T, producerea de citokine inflamatorii și secreția enzimelor proteolitice. Reflectând acest proces este creșterea nivelului ACS a markerilor de fază acută a inflamației (reactanți de fază acută), de exemplu, proteina C reactivă, amiloid A, IL-6. Ca urmare, deteriorarea capsulei, urmat rupturii plăcii. Patogeneza ACS poate fi reprezentat ca următoarea succesiune de modificări:
♦ inflamația plăcilor „vulnerabile“;
♦ ruptura plăcii;
♦ activarea trombocitelor;
♦ vasoconstricție;
♦ tromboză.
Interacțiunea dintre acești factori, în creștere progresivă, poate duce la infarct miocardic sau deces.
La ridicarea ACS fără segment ST format neokklyuziv- ny cheag „alb“, constând în principal din trombocite. „Alb“ trombus poate fi o sursă de microembolismelor în vase mai mici ale miocardului cu formarea de mici focare de necroză ( „microinfarcts“). Atunci când ACS supradenivelarea segmentului ST al „alb“ trombul ocluziv este format de cheag „roșu“, care constă în principal din fibrină.
Ca rezultat, ocluzie trombotică a arterei coronare este în curs de dezvoltare infarct miocardic transmural.
Singura metodă de diagnosticare a unui exemplu particular de realizare a unei înregistrări ECG ACS. În identificarea supradenivelarea segmentului ST în ulterioară a 90% din dezvoltarea de dinte Q. MI cu pacienții fără supradenivelare persistentă de segment ST marcat subdenivelarea segmentului ST, unde T negative pseudonormalizarea inversat val T modificări ECG sau absente (în plus, aproximativ 10% dintre pacienți episoade ACS de tranzitorie supradenivelare de segment ST) observată fără supradenivelare persistentă de segment ST. Probabilitatea MI cu unda Q sau deces în termen de 30 de zile pentru pacienții cu subdenivelarea segmentului ST, în medie, aproximativ 12%, check-negativ unde T - aproximativ 5%, în absența unor modificări ECG - de la 1 la 5%. Q-val IM cu diagnosticat pe o electrocardiograma (apariția dinților Q). Pentru a detecta infarct fără dinte Q, este necesară determinarea markerilor necroză miocardică în sânge. Metoda de alegere este determinarea nivelurilor de T troponinei sau I. În al doilea rând - determinarea masei sau activitatea creatinfosfokinazei MB-fracție (MB CK). O indicație MI este considerat mai troponina T
0,1 g / l (troponina I - mai mult de 0,4 g / l) sau a crescut CPK MB de 2 ori sau mai mult. Aproximativ 30% dintre pacienții cu niveluri crescute de troponina în sânge (pacienți „pozitiv-troponină“) MB CK în intervalul normal. Prin urmare, atunci când se utilizează diagnosticul Troponinei MI se pune un număr mai mare de pacienți decât cu MB CPK (creștere a troponinelor poate avea loc, de asemenea, la un prejudiciu miocardic non-ischemică, cum ar fi PE, miocardită, insuficiență cardiacă și insuficiență renală cronică).