Varietatea cauzelor insuficienței cardiace explică existența diferitelor forme clinice și patofiziologice ale acestui sindrom patologic, fiecare dintre care leziune predominantă a anumitor părți ale inimii și efectul diferitelor mecanisme de compensare și decompensare. În majoritatea cazurilor (aproximativ 70-75%) este o perturbare primară a funcției sistolice a inimii, determinată de gradul de scurtare a mușchiului inimii și de magnitudinea ieșirii cardiace (MO).
Reamintim că VO și MO sunt determinate de trei factori hemodinamici.
1. Lungimea inițială a fibrei musculare sau volumul end-diastolic (BWW) al ventriculului, adică cantitatea de preîncărcare, care, la rândul său, depinde de volumul sângelui circulant (BCC), fluxul sanguin către inimă, eficacitatea contracției atriale și alți factori.
2. starea inotrop (contractilitatea) a miocardului ventricular, care depinde de activitatea CAC, ritmul cardiac (HR), masa de functionare stare metabolice miocardic în cardiomiocite valoare perfuziei coronare etc
3. Tensiunea intramicocardică, pe care mușchiul inimii trebuie să o dezvolte în timpul contracției sale, pentru a depăși rezistența la expulzarea sângelui, adică cantitatea de încărcare ulterioară. Stresul miocardic, la rândul său, depinde de nivelul presiunii din aorta sau artera pulmonară, masa miocardului funcțional, mărimea cavității ventriculare și așa mai departe.
În stadiile finale de dezvoltare a disfuncției sistolice, cea mai caracteristică secvență de modificări hemodinamice poate fi reprezentată după cum urmează (figura 2.1, b):
• scăderea VO, MO și VF, care este însoțită de o creștere a volumului sistolic final (CSR) al ventriculului, precum și hipoperfuzia organelor și țesuturilor periferice;
• o creștere a presiunii diastolice la capăt (CVD) în ventricul; presiunea de umplere a ventriculului;
• dilatarea miogenică a ventriculului - o creștere a volumului end-diastolic (BWW) al ventriculului;
• Stagnarea sângelui în canalul venos al cercului mic sau mare al circulației sanguine.
Ultimul semn hemodinamic al CH este însoțit de manifestările clinice cele mai "strălucitoare" și clar evidențiate ale insuficienței cardiace (dispnee, edem, hepatomegalie etc.) și determină imaginea clinică a celor două forme. În cazul insuficienței cardiace ventriculare stângi, stagnarea sângelui se dezvoltă într-un mic ciclu de circulație a sângelui și cu insuficiență cardiacă ventriculară dreaptă, un canal venos cu un cerc mare.
Dezvoltarea rapidă a disfuncției sistolice ventriculare duce la insuficiență cardiacă acută (ventriculară stângă sau dreaptă). Această situație apare, de exemplu, deteriorarea acută a mușchiului inimii (infarct miocardic, miocardita, etc.), sau o creștere bruscă a mărimii preîncărcare (septului decalaj interventricular sau mușchiul papilar după infarct, introducerea in sange a unor cantități mari de lichid) sau afterload (creștere bruscă a tensiunii arteriale la hipertensivi accident vascular cerebral sau tromboembolism pulmonar însoțită de creșterea presiunii în lA).
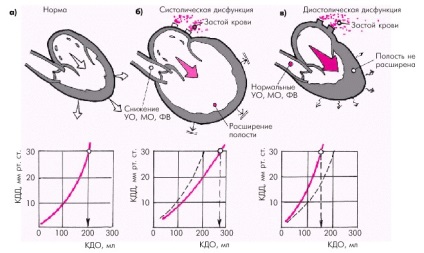
Fig. 2.1. Caracteristicile funcției LV la formele sistolice (b) și diastolice (în) CHF. LVCCD egal cu 30 mm Hg. Art. - presiunea critică de umplere la care se dezvoltă edemul pulmonar.
Mai jos arată CRT pe EDV ventricolului (a - dependența normală) a prelungit capacitate existenta hemodinamice la suprasarcină sau rezistență (boli de inima reumatice) sau progresiva ventricul progresivă scădere contractilitate (de exemplu, atunci când remodelarea după infarctul miocardic sau existența prelungită de ischemie miocardică cronică), urmată de formarea insuficienței cardiace cronice (CHF). Reține
În majoritatea cazurilor, manifestările clinice ale insuficienței cardiace acute sau cronice sunt în principal asociate cu disfuncție ventriculară sistolică, caracterizată prin următoarele afecțiuni hemodinamice: o scădere a VO, MO și FV;
creșterea CDP (presiunea de umplere) a ventriculilor;
creșterea BWW a ventriculului (dilatarea miogenică);
stagnarea sângelui într-un cerc mic sau mare de circulație a sângelui (respectiv, cu ventricul HF stâng și drept).
Aproximativ în 25-30% din cazuri, baza dezvoltării insuficienței cardiace este o încălcare a funcției diastolice a ventriculilor. Disfuncția diastolică se dezvoltă în bolile inimii, însoțite de o încălcare a relaxării și umplerii ventriculilor. Exemplele cele mai tipice ale bolilor în care disfuncția diastolică manifestate ca ar fi o formă „pură“, sunt stenoza aortica, cardiomiopatie hipertrofică, și pericardită constrictivă pericardică, boli de inima restrictivă și alte.
Mai mult decât atât, disfuncția diastolică este adesea combinat cu disfuncție sistolică ventriculară, cum ar fi boala coronariană sau hipertensiune. În aceste cazuri, din cauza deteriorării creșterilor de umplere diastolice ca rigiditatea mușchiului inimii (ischemie miocardică lung, fibroza, hipertrofie) și procese de relaxare violare activă (de scădere a alimentării cu energie, creșterea concentrației intracelulare de Ca2 + și altele similare).
Violarea miocardului extensibilitate ventriculare conduce la faptul că, pentru a asigura ventriculară adecvată umplere diastolice și menținerea UO arteriale normale și IO trebuie să fie o presiune de umplere considerabil mai mare, cu atât mai mare a ventriculului DAC corespunzător (vezi. Fig. 1.31). Așa cum se poate vedea în fig. 2.1, c, curba dependenței BWW și KDD de disfuncția diastolică a VS trece în stânga și în sus. Prin urmare, chiar și o mică creștere a BWW este asigurată datorită presiunii de umplere excesiv de ridicată QDD.
În plus, încetinirea relaxarea ventriculară duce la o redistribuire a umplerii diastolice în favoarea componentei atriala si o mare parte a fluxului sanguin diastolice este realizată nu în timpul fazei de umplere rapidă ventriculară ca este normal, iar în timpul sistolei atriale active.
Aceste modificări măresc presiunea și dimensiunea atriului, crescând riscul de stagnare a sângelui în canalul venos al cercului mic sau mare al circulației sanguine.
Cu alte cuvinte, disfuncția ventriculară diastolică poate fi însoțită de semne clinice de CHF cu contractilitate miocardică normală și de ieșire cardiacă salvată. În acest caz, cavitatea ventriculară rămâne, de obicei, neexpandată, deoarece raportul CDD și BWD al ventriculului este încălcat (Figura 2.1, c). Reține
La 25-30% dintre pacienții cu insuficiență cardiacă cronică, la baza semnelor clinice decompensării constă disfuncție diastolică ventriculară, care determină modificările hemodinamice următoarele: creșterea semnificativă precoce și în DAC (presiunea de umplere) ventricul;
stagnarea sângelui în canalul venos al unui cerc mic sau mare de circulație a sângelui;
valori mici sau normale ale VO și MO;
absența dilatării semnificative a ventriculului (BWW cu modificări reduse).
Trebuie remarcat faptul că, în multe cazuri, CHF, există o combinație de disfuncție ventriculară sistolică și diastolică, care trebuie luată în considerare la alegerea medicației adecvate.
Din definițiile de mai sus CH rezultă că acest sindrom patologic poate dezvolta nu numai prin reducerea pompei (sistolică) funcția cardiacă sau disfuncție diastolică, dar la o creștere semnificativă a nevoilor metabolice ale țesuturilor și organelor (hipertiroidism, sarcina, etc.) sau în reducerea funcției de transport de oxigen din sânge (anemie). În aceste cazuri, OM poate chiar crescute (CH „high-MO“), care este de obicei asociată cu o creștere compensatorie a CCA.
Conform ideilor moderne, formarea CH sistolic sau diastolic este strâns asociată cu activarea numeroaselor mecanisme compensatorii cardiace și extracardiace (neurohormonale). Cu disfuncție sistolică a ventriculilor, această activare are inițial un caracter adaptiv și vizează în primul rând menținerea MO și tensiunii arteriale sistemice la nivelul adecvat. În cazul disfuncției diastolice, rezultatul final al includerii mecanismelor compensatorii este o creștere a presiunii de umplere a ventriculilor, ceea ce asigură suficient fluxul sanguin diastolic către inimă.
Cu toate acestea, în aproape toate mecanismele compensatorii ulterioare transformate în factori patogenice care contribuie la o încălcare și mai mare a funcției sistolice și diastolice a inimii și formarea modificărilor hemodinamice semnificative caracteristice insuficienței cardiace.