Aceste informații sunt destinate specialiștilor din domeniul sănătății publice și al produselor farmaceutice. Pacienții nu ar trebui să utilizeze aceste informații ca sfaturi sau sfaturi medicale.
În prezent, pacienții cu cancer au o prevalență semnificativă a infecțiilor fungice datorate ciupercilor oportuniste, inclusiv candidoză.
Micoza este cauzată de ciuperci asemănătoare drojdiilor din genul Candida. răspândită în natură. Ele pot fi găsite în aer, sol, apă, pe obiecte de uz casnic, alimente, precum și pe membrana mucoasă a tractului digestiv, a organelor genitale și a pielii la om. Patogene sunt mai mult de 10 specii de ciuperci asemănătoare drojdiei, dintre care Candida albicans este principala. deși în ultimii ani sa înregistrat o creștere constantă a altor specii de Candida. numită Candida non-albicans (Candida krusei, Candida tropicalis, Candida parapsilosis). mai puțin frecvente sunt și alte ciuperci asemănătoare drojdiei (Mucor, Fusarium spp., etc.).
Candidoza se referă la răspândirea infecțiilor fungice de micoză oportunistă. Incidența candidozei în ultimii 15-20 de ani a ajuns la 17% în structura generală a bolilor inflamatorii purulentă.
Agenții cauzatori ai candidozei alocate, în medie, fiecare a treia persoană din intestin, genitale, secrețiilor bronșice. Colonizarea primară a organismului are loc în canalul de naștere și după naștere - prin căile de contact și alimentare. Infecția copilului poate apărea cu candidoza mameloanelor mamă, de la participanți, prin articole de uz casnic etc. Există epidemii de candidoză la nou-născuții din spitalele de maternitate. Sexual posibila cale de infectare, în care transferul de infecție la femei la bărbați este setat la multiplicarea infecției și masivitate, adâncimea de penetrare a fungilor in tesuturi ale uretrei, modificări trofice ale membranei mucoase din cauza bolilor inflamatorii transferate precum starea generală a organismului. În epidemiologia candidozei genitale la bărbați, calea sexuală de transmitere este considerată cea mai importantă.
Principalul factor în dezvoltarea candidozei este starea de bază sau bolile organismului, în care agenții patogeni oportuniști dobândesc proprietăți patogene. Acestea includ: procese paraneoplazice, deficiente imunitare primare si secundare, procese autoimune, boli asociate cu încălcarea protecției mediului, etc. Un rol în dezvoltarea candidozei joacă utilizarea pe scară largă a medicamentelor cu activitate imunosupresoare - glucocorticosteroizi si citostaticelor .. Incidența crescută este facilitată de utilizarea frecventă și nu întotdeauna justificabilă a antibioticelor cu spectru larg, inclusiv a celor cu scop preventiv. In ultimii ani, mulți cercetători au ajuns la concluzia că principalul factor predispozant pentru apariția unor forme superficiale ale candidozei, inclusiv la pacienții cu cancer sunt în primul rând tulburări de imunitate celulară.
Una dintre cele mai frecvente localizări ale suprainfectării fungice este cavitatea orală (candidoza orofaringiană, mastita orală).
candidozei orofaringiene apare la aproximativ 30% dintre pacienții cu cancer supuși chimioterapiei și mai mult de 90% dintre pacienții cu SIDA și se caracterizează prin leziuni ale mucoasei bucale colțurilor, palatului, faringelui, limbii, gingiilor, gurii. Boala începe cu hiperemia membranei mucoase, mai târziu există pete albe sau multiple de culoare albă, mai frecvent brânzeturi, se pot îmbina, formând foci mai mari. Atacurile sunt separate cu ușurință atunci când răzuire, existența prelungită (mai mult de 3 luni.) Sunt dens, iar dacă respingerea observată eroziune și suprafață erozivă. In timpul obrajii mucoaselor cronice, împreună cu porțiuni normale de keratinizare raiduri formate alb-cenușie, plat, leucoplazia asemănător. În colțurile gurii apar fisuri prin macerarea stratului cornos al epidermei. Subiectiv bolnav îngrijorat de ardere, durere atunci când mănâncă. Vulvovaginita vulvarului este mai puțin frecventă. Boala poate să apară în formă acută și cronică. Forma acută se caracterizează prin hiperemie candidoza mucoasei genitale umflare, prezența unor bule mici, care se formează la deschiderea eroziunii mici sau delicate stratificării placa alba cheesy. In cronica formeaza mucoasa si vaginale vestibul hyperemic stagnante, edematoase, infiltrate, atacuri de caracter caș sunt sub formă de leziuni individuale sau suprafață solidă. În zona vestibularului și perineului, uneori sunt observate eroziuni și fisuri sângerate și, mai rar, atrofie mucoasă. În forme acute și cronice de vulvovaginită, există evacuări de consistență coagulată sau cremoasă. Pacienții subiecți sunt preocupați de mâncărime, care crește în timpul menstruației și, de asemenea, în după-amiaza după o plimbare lungă. O senzație de arsură în zona zgârieturilor în timpul urinării poate duce la o întârziere a urinei. Balanoposthitis caracterizata prin hiperemie si umflarea glandului si preputului a foii interioare, bulele care se formează la punctul de deschidere a eroziunii, placa de culoare alba gri sub forma unor insule mici sau de dimensiuni mai mari. Când se îndepărtează placa, se găsește o suprafață erodată. Focile de înfrângere au limite clare, în jurul lor sunt vizibile mici cu eroziune pinhead (proiecții). Pacienții sunt preocupați de senzația de mâncărime și de arsură în regiunea penisului glans. 5-6% dintre pacienții cu cancer suferă de candidoză superficială a pielii. Localizarea sa principală sunt falduri mari (femurale inghinal, mezhyagodichnoy, sub sani, axilare cavitate) și mici (interdigitale), dar eruptia poate apare pe pielea netedă a trunchiului și extremităților, inclusiv pe palme și tălpi. La pacienții cu cancer, focarele pot fi îndoite. Sunt mici bule de mei, uneori pustule, care se deschid cu formarea eroziunii. Datorită creșterii periferice, eroziunea crește rapid în dimensiune, se îmbină, se formează leziuni extensive. Buzunarul de culoare roșu închis cu nuanțe violet, strălucitoare, cu o suprafață umedă, forme neregulate, cu o bandă de cojire a epidermei la periferie. În jurul focarelor mari se formează eroziuni proaspete mici (proiecții). Candidoza pielea netedă, fără riduri (piept, abdomen, umeri, antebrațe, gambe, și altele.) Are un tablou clinic similar cu leziunea în falduri mari. Dar, uneori, la adulți, boala poate fi sub formă de pete eritematoase cu peeling în centru și bule mici de-a lungul periferiei. Candidoza piele netedă mici falduri (eroziune interdigitale) apare mai frecvent între 3 și 4, 4 și degetele 5 ale periilor, cel puțin opritorul și caracterizată prin formarea erodate focarele saturate de culoare roșie, cu o ca suprafață lăcuită, margini netede, lucioase, ascuțite, cu exfolierea stratului cornos al epidermei de-a lungul periferiei. Boala poate începe cu apariția de bule mici pe partea în contact cu pielea de suprafață hyperemic și apoi se extinde în cutele interdigitale, există edem, macerare, peeling. Interdigital eroziunea candidoza apare mai ales la persoanele cu contact prelungit cu apa, contribuind la dezvoltarea de macerare a pielii, în plus, creează condiții favorabile pentru dezvoltarea infecțiilor cu Candida. Pe lângă cele trei și patru falduri interdigital, altele pot fi afectate, nu numai pe una, ci și pe ambele mâini. Pacienții sunt preocupați de mâncărime, arsuri și în prezența unor fisuri - durere. Cursul bolii este cronic, cu recidive frecvente.
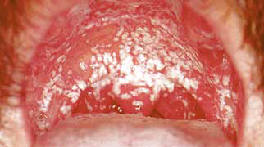
Pacientul are SIDA. Palatul și limbile sunt acoperite cu o plăcuță abundentă de brânză, care este ușor de îndepărtat cu un tampon de tifon. Placile albe sunt colonii de Candida albicans, pete roșii pe mucoasă - focare de candidoză atrofică
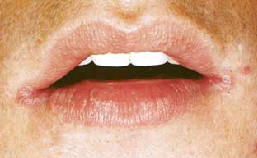
Roșeață și fisuri în colțurile unei persoane infectate cu HIV. În plus față de buze, candidoza a afectat cavitatea bucală și faringe
Candidoza palmelor și tălpilor este rară. Pe palmele bolii se poate produce o dishidroză a plăcii uscate (peeling de suprafață lamelar, în formă de inel sau de ghirlandă); forma veziculo-pustulară (vezicule și pustule pe fundalul pielii hiperemice și umflate); de eczeme hiperkeratozice tip (pe fundalul hiperkeratoza difuze sau secțiunile individuale ale pielii observate brazde cutanate extinse limitate brusc crăpate, cu culoare murdar-brun). pingele candidoză pielii apare mai ales la copii și caracterizate prin prezența de vezicule și pustule mici pete hyperemic cu peeling și epidermă macerate pelabile la periferie. Candidoza cuielor și unghiilor (paronychia candidoasă și onychia). Boala începe cu perna posterioară, mai des în zona de tranziție a acesteia în perna laterală, cu apariția hiperemiei, umflarea și umflarea pielii. Apoi fenomenele inflamatorii s-au răspândit pe întreaga pernă, care devine îngroșată și în timp ce atârnă deasupra unghiei, se observă peeling pe marginea pernei. Pielea pernei devine subțire, strălucitoare, coaja de unghii (eponymihon) dispare. La apăsarea roții se poate aloca o mână, o bucată de masă albă corporală sau o picătură de puroi (datorită atașării unei infecții secundare). Ulterior, modificările placa de unghii: devine plictisitoare, în Lune separată de pat se prăbușește tip oniholizisa apar sau caneluri transversale și elevații. Aceste modificări sunt asociate cu o încălcare a alimentării cu sânge în zona matricei, adică caracter trofic, și cu inflamație a pernei. Odată cu introducerea ciuperca în unghiei, așa cum este cazul cu marginile laterale, unghiilor subțierea, separate de pat, devenind de culoare galben-brun si arata ca si cum ar tunde pe laturi. La copiii mici, inflamația din zona ciocului este mai pronunțată, iar placa de unghii se schimbă de la marginea distală. Rareori dauna provoaca unghiile candelabre fara inflamatie a margelei.
De la mijlocul anilor '80 pentru a trata toate formele de candidoza la copii și adulți utilizează fluconazol (Mikosist) - compus imidazolice (capsule de 50, 100, 150 mg, iar soluția pentru flacon de perfuzie de 1 - 200 mg), care este un bistriazola derivat. Mecanismul de acțiune a medicamentului datorită inhibării sintezei ergosterolului, o componentă a membranelor celulare fungice. Mikosist ofera un efect foarte specific asupra enzimelor fungice, care sunt dependente de citocromul P450. Activitatea acestui preparat in vitro împotriva C. albicans este ridicată. Astfel, printre tulpinile izolate de la pacienții cu cancer, doar 3,2% din C. tulpini albicans au fost rezistente la fluconazol, și 2,4% din tulpini au avut o sensibilitate intermediară. Printre C. non-albicans este rezistent la fluconazol C. krusei. Rezistența la medicament este demonstrată de tulpini separate de C. glabrata.
Medicamentul este slab metabolizat de către ficat, excretat de rinichi aproape neschimbat. Avantajul Mycosyst în plus față de eficiența ridicată este absența hepatotoxicității, tolerabilitate bună. Fluconazolul este bine absorbit în tractul gastro-intestinal. După administrarea orală, mai mult de 90% din medicament intră în circulația sistemică. 60-75% din medicament în formă nemodificată se excretă în urină, 8-10% - cu fecale. 11% din fluconazol se leagă de proteinele plasmatice. Medicamentul penetrează perfect în saliva, spută, urină și alte fluide tisulare. Concentrația medicamentului în CSF este de 70% din nivelul seric.
Timpul de înjumătățire al medicamentului cu funcție renală normală a pacientului este de 27-34 ore. În cazul insuficienței renale, dozele sunt reduse, dar cele dintâi sunt de obicei de două ori mai mari decât cele ulterioare și se încarcă.
Doza zilnică de fluconazol (Mikosista) depinde de natura și severitatea infecțiilor micotice. Tratamentul trebuie continuat până când se obține remisia clinică și de laborator. În cazul candidozei orofaringiene forma este prescris pentru adulți 50-100 mg 1 dată pe zi în fiecare zi, iar în prima zi este utilizat de două ori doza, tratamentul la pacienții cu cancer este de 7-14 zile. Vaginală Candidoza Mikosist administrată o dată la o doză de 150 mg. Cu recăderi frecvente cronic de droguri candidoză vaginală administrată într-o doză de 150 mg 1 dată pe lună timp de 4-12 luni. Când candidoza este netedă - 150 mg o dată pe săptămână. Cursul de tratament este de 2-4 săptămâni.