Problema tratării infecțiilor virale genitale este cea mai acută în prezent. Având în vedere biologia virusurilor, aceste infecții sunt cele mai dificil de controlat și tratate epidemiologic. Printre infecțiile virale care afectează zona anogenitală, cea mai frecventă infecție cu virus papilloma (PVI). Frecvența uneia dintre manifestările PVI - verucile anogenitale (veruci genitale) a fost de 19,1% [1] și în fitsirovannost tractului urogenital virusului papiloma uman (HPV), în rândul persoanelor tinere și de vârstă mijlocie, în unele populații atinge 34,4-44, 9% [2, 3].
Conform orientărilor existente pentru managementul pacienților cu manifestări clinice asociate cu HPV, tratamentul trebuie să fie îndreptate fie la distrugerea unuia sau altuia dintre focarele metodă papillomatoznyh apărută în locul introducerii virusului sau la stimularea răspunsului imun antiviral, sau o combinație a acestor abordări [8].
Liniile directoare europene pentru tratamentul bolilor dermatologice (editat de A. Katsambas) prezintă următoarea clasificare a metodelor de tratare a verucilor anogenitale [9]:
I. Preparate locale.
1. Agenți keratolitic și cauterizat: acid salicilic și acid lactic, acid acetic și acid tricloracetic.
2. Medicamente citotoxice: podofilină, dofilotoxină.
3. Inhibitori ai ADN-ului: fluorouracil, bleomicin, cidovir.
4. Retinoidele locale.
II. Metode distructive.
1. Metode electrochirurgice.
4. Excizia chirurgicală.
5. Photothermolysis laser.
III. Preparate - modificatori de celule.
1. Retinoidele sistemice.
IV. Medicamente antivirale și modulatori de răspuns imunitar.
1. Interferon (IF).
3. Inozin pranobex (Isoprinozină).
Frecvența recidivelor este suficient de mare pentru orice metodă de tratament [10]. Nivelul de recurență este de 25-30% în decurs de 3 luni. după tratament [11, 12]. Recidivele verucilor anogenitale sunt cel mai adesea asociate cu reactivarea infecției, mai degrabă decât cu reinfecția partenerului sexual.
Tratamentul pacienților cu condiloame genitale recurente este cea mai dificilă sarcină pentru un medic, deoarece în aceste cazuri aplicarea repetată a metodelor distructive (uneori chiar mai multe) nu dă un bun rezultat terapeutic. Se creează o situație de blocaj: este clar că este necesar să se trateze un pacient, dar nu este ușor să se găsească o terapie adecvată.
Scopul acestui articol este de a da o idee despre metodele moderne de farmacoterapie a manifestărilor clinice recurente ale PID.
Patogenia infecțiilor virale este dependentă de imunitate; manifestarea lor clinică este, de obicei, asociată cu defecte în diferite părți ale sistemului imunitar. Cea mai importantă cauză a manifestării clinice a PVI și a cursului său recurent sunt tulburările sistemului imunitar [13, 60]. Se știe că HPV are mecanisme speciale care suprimă atât imunitatea celulară cât și cea umorală, în special legătura interferon a sistemului imunitar [14].
Faptul că la pacienții infectați cu HIV recidivele apar mai des, cu o zonă mai mare de leziune decât la pacienții imunocompetenți, indică efectul stării sistemului imunitar asupra recăderii manifestărilor clinice ale PI [15, 16].
Tratamentul combinat al acestor pacienți este mult mai eficient decât distrugerea distructivă. În tratamentul PVI recurent, eficacitatea monoterapiei cu metode distructive este redusă. Chiar și după mai multe cursuri de tratament, recurența încetează numai la 40% dintre pacienți [18]. Studiile atente au arătat că o astfel de cifră scăzută datorită faptului că nu există nici o eliminare a genomului HPV a leziunilor care sunt rezistente la tratament (conform diagnosticului utilizând reacția în lanț a polimerazei (PCR), recuperarea moleculară biologică apare la 26% dintre pacienți), precum și din zonele de piele vecine [18, 19].
Cel mai mare interes este utilizarea în tratamentul preparatelor PVI recurente III și IV grupe de clasificare mai sus Katsambasa - celule modificatori și modulatori ai răspunsului imun la medicamente care acționează asupra celulelor epiteliale infectate pot fi atribuite indolkar-binol. Acesta blochează inducția dependentă de estradiol de E7 oncoprotein și previne proliferarea hormon-dependente de celule infectate; normalizează metabolizarea estradiolului în celule; induce procese apoptotice ale celulelor infectate cu HPV, determinând moartea selectivă a celulelor cu proprietăți tumorale. Indolkarbinolul prescrie înăuntru 200 mg 2 r./cm, durata tratamentului - 3-6 luni. Studiile arată o eficacitate ridicată a terapiei combinate a condiloamelor anogenitale recurente - recidivele PVI în grupul de tratament tradiționale au fost înregistrate în 46% din cazuri, cu indolkarbinola în grupul terapie combinată - 12% [20].
Creșterea eficacității tratamentului și reducerea frecvenței recidivelor permit modulatorilor răspunsului imun. Deoarece HPV reținute în celulele epiteliale și utilizarea metodelor distructive și citotoxice oferă garanție absolută împotriva dezvoltării recidivelor, pentru a le preveni mai preferabil să se utilizeze IF sau inductori săi și alți activatori imunitatea antivirală ca tratament adjuvant in combinatie cu diverse metode distructive [ 14, 21]. Imunoterapia combinată poate fi utilizată în tratamentul neregulilor și condiloamelor persistente, slab tratabile [22]. Un astfel de tratament poate permite depășirea cu cea mai mare eficiență a problemei de bază a recurenței PVI a manifestărilor clinice.
1. Interferonii
Având în vedere natura virală a bolii, medicamentele principale imune care au fost utilizate pentru tratarea verucii genitale au fost întotdeauna IF. Acestea pot fi utilizate local, intramuscular și sistemic (subcutanat, intravenos sau intravenos). S-a stabilit că utilizarea IF în leziuni reduce cantitatea de ADN viral (conform PCR), care se corelează cu îmbunătățirea clinică sau dispariția leziunilor [23].
Pe piața rusă există o gamă largă de IF de la diferiți producători, atât din țară cât și din străinătate. Este preferabil să se utilizeze IF-2b recombinant și nu IFN recombinant. IF a-2a recombinant. IP purificat a-n1.
Combinația dintre IF și terapia cu laser este mai eficientă decât terapia cu laser: dispariția completă a verucii a fost observată la 52-81,5% și 19-61% la pacienți, respectiv [30-34].
2. Medicamente imunotropice
Influența asupra imunității antivirale
pot fi utilizați ca inductori ai IF activatori endogeni și ai altor activatori de imunitate care pot fi aplicați topic sau sistemic. Pe piața farmaceutică din Rusia există numeroase medicamente imunoactive care, conform instrucțiunilor producătorului sau recomandărilor cercetătorilor, sunt utilizate în tratamentul combinat al manifestărilor clinice recurente ale PVI în combinație cu diferite metode distructive sau sub formă de monoterapie. Condițiile obligatorii pentru utilizarea sistemică a imunomodulatorilor sunt controlul imunogramei înainte, în timpul și după tratament, precum și consultarea unui imunolog.
Din punctul de vedere al depășirii și prevenirii recidivelor, este de interes aplicația locală a derivatului mic-molecular derivat de imiquidazochinolină-minină-imiquimod, care este un inductor al citokinelor-a-IF. interleukine (IL) -1, -6 și -8, factor de necroză tumorală-a [35, 36]. Medicamentul este disponibil în saci de unică folosință și se aplică la leziuni 3 r / săptămână. (după 1 zi) până când erupția cutanată a dispărut complet (dar nu mai mult de 16 săptămâni). Eficacitatea monoterapiei cu imichimod atinge 70% [35-42], iar nivelul recăderilor este de 2-5 ori mai mic decât atunci când se utilizează numai distrugeri. Tratamentul combinat, care combină metodele distructive cu tratamentul leziunilor cu imichimod, oferă un rezultat mult mai bun decât distrugerea focarelor [15-17]. Experiența rusă în ceea ce privește utilizarea cremei imiquimod demonstrează eficiența sa mare în terapia verucilor anogenitale - dispariția completă a leziunilor la 89% dintre pacienți (în grupul placebo - la 9%) [43].
Promițător este utilizarea unui activator al imunității antivirale - acid peptidoglyca-na cu o masă moleculară de 1.000-40000 kDa. Preparatul este izolat din plante utilizând metode biochimice, inclusiv ultrafiltrare și cromatografie. Disponibil sub formă de pulbere liofilizată de 200 de unități. în flacoane pentru injecție.
Avem date proprii despre utilizarea medicamentului în cursul recurent al PVI în combinație cu oricare dintre metodele distructive. Pacientii au fost indepartati condiloamele genitale si au administrat simultan injectii intravenoase de peptidoglican acid la 200 unitati. 1 zi / zi pentru 1, 2, 3, 8, 9 și 10 zile de tratament [44]. 68% dintre pacienți, imediat după terminarea tratamentului, nu au observat o recidivă de condilom și, după sesiuni suplimentare de distrugere, eficacitatea terapiei combinate a atins 98% (cu o observație de control de cel puțin 3 luni).
Isoprinozina (inozină pranobex)
Isoprinozina (inozină pranobeks) - imunomodulator, stimulând protecția antivirală a organismului. Preparatul normalizează deficiența sau disfuncția imunității celulare prin inducerea maturării și diferențierii limfocitelor T helper și T1. potențând inducerea răspunsului limfoproliferativ în celule mitogene sau active cu antigen. Isoprinosine simulează citotoxicitatea limfocitelor T și a celulelor killer naturale, functia supresoare T8 si celule helper T4. și, de asemenea, crește cantitatea de markeri ai complementului de imunoglobulină O și de suprafață. Medicamentul crește sinteza IL-1 și IL-2. reglează expresia receptorilor IL-2. crește semnificativ secreția de u-IF endogen și reduce producția de IL-4 în organism. Îmbunătățește acțiunea granulocitelor neutrofile, chemotaxia și fagocitoza monocitelor și macrofagelor. Isoprinosine, de asemenea, direct inhiba sinteza virusului prin încorporarea inozină și celula bolnave de acid orotic poliribozomilor cu virusul, perturba acid adenil gemeți atașarea la ARN-ul viral și astfel are un efect antiviral directe [45-50].
Una dintre indicațiile pentru utilizarea medicamentului sunt infecțiile cauzate de HPV: verucile genitale, vulva PVI, vaginul și colul uterin (ca parte a terapiei complexe).
În Liniile directoare europene pentru tratamentul bolilor dermatologice Isoprinosin se află pe lista medicamentelor recomandate pentru tratamentul verucilor genitale și a verucilor. El este, de asemenea, prezent în protocolul rus pentru administrarea pacienților cu infecții cu transmitere sexuală [51].
Instrucțiunile de utilizare a indicat că AAH în recidivat Isoprinosine prescris la 3 g / zi (2 comprimate 3 p. / Zi), în plus față de terapia topică sau tehnici distructive pentru 14-28 de zile, apoi 3x cu o frecvență de repetiție a spus un interval de 1 lună. În literatură sunt descrise alte scheme de aplicare a acesteia.
Se cunoaște experiența străină de utilizare a inozinei pranobeksa ca terapie care suplimentează distrugerea verucilor anogenitale [52]. Medicamentul a fost aplicat la 1 g 3 r./farbă timp de 28 de zile. Numărul de recăderi a scăzut de la 41% după criodestructare până la 6% când sa utilizat o combinație de izoprinozină și podofilotoxină.
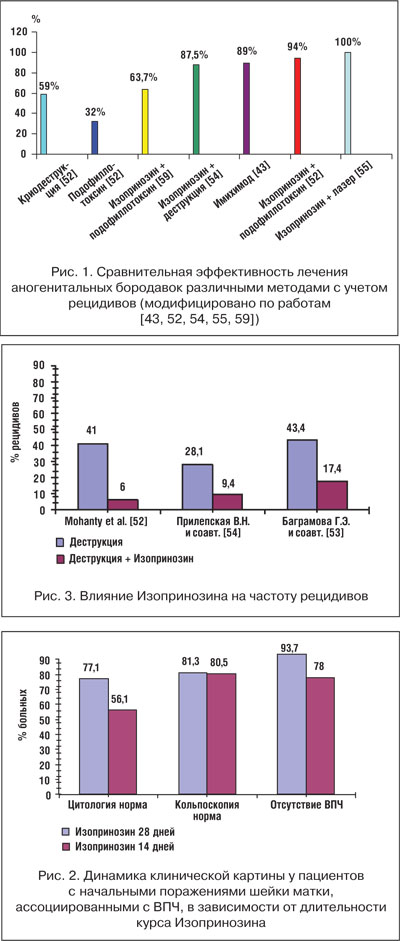
Rezultatele similare ale efectului isoprinozinei asupra frecvenței recidivelor au fost obținute în lucrările lui G. E. Bagramova și co-autori. [53]: 43,4% - cu distrugere, 17,4% - cu combinația de degradare cu Isoprinozină.
Rezultate similare sunt arătate în lucrările lui VN Prilepskaya et al. [54]. . Adăugarea la tratamentul standard izoprinozin o doză de 1 g de 3 p / zi, timp de 5 zile înainte de degradarea sporită eficacitatea terapiei de 65.6-87.5%, și de 3 ori rata de recidivă redusă - de la 28,1% la 9 la degradare , 4% în cazul unei combinații cu isoprinozină. Este important ca controlul asupra apariției recidivelor să fi fost efectuat pentru o perioadă lungă de timp - 6 luni. A existat, de asemenea, o incidență ridicată a eliminării HPV de la leziuni - 65,6%.
Scopul isoprinozinei permite creșterea eficienței terapiei cu laser a condiloamelor cervicale și vulvo-vaginale la 100% (Figura 1) [55].
A fost efectuată o meta-analiză a rezultatelor utilizării isoprinozinei [58]. Datele din cele 15 surse, care sunt descrise în 2369 de cazuri de izoprinozin ca monoterapie, 3369 - în combinație cu alte metode, comparativ cu un control placebo 71 observație și 575 observații ale tratamentului tradițional, demonstrează eficiența imunoterapiei auxiliare izoprinozin împotriva aplicării metodelor tradiționale de în tratamentul leziunilor genitale asociate cu HPV.
concluzie
Indicatorul principal al eficacității oricărei metode de eliminare a verucii anogenitale este absența recidivelor (Figura 3). În această lucrare am încercat să subliniem metodele care ne permit să luptăm rapid și eficient cu manifestările recurente ale PVI. Pentru aceasta, se recomandă combinarea farmacoterapiei cu terapia imunotropică. Această abordare oferă un tratament eficient al manifestărilor clinice ale PID, care ar trebui să-și îmbunătățească semnificativ controlul asupra populației.
Hiperplazia prostatică benignă (BPH) este cea mai frecventă.