Sistemul hemostaza - este un sistem biologic, care prevede stare lichidă de conservare de sânge, pe de o parte, prevenirea și controlul hemoragiei - pe de altă parte, prin menținerea integrității structurale a vaselor de sange si tromboza suficient de rapidă atunci când cele mai recente deteriorat.
Hemostaza este implementat în principal de trei componente structurale care interacționează funcționale: pereții vaselor sanguine, celule sanguine și sisteme de enzime plasma - coagulare, fibrinolitice, kalikrein-kinin și altele. Sistemul este supus unui regulament complex neuroumoral, acesta funcționează în mod clar mecanisme de feedback pozitiv și negativ, astfel încât hemostaza celulară și coagularea sunt supuse inițial auto-activare, iar apoi crește potențialul antitrombotic de sânge.
Pereții vaselor, intima care posedă o rezistență ridicată la nivelul trombozei, mențin în primul rând starea lichidă a sângelui. Această proprietate a endoteliului este legată de următoarele caracteristici (Barkagan ZS 1980):
- capacitatea endoteliului de a sintetiza și izola un inhibitor potent de agregare a trombocitelor - prostaciclina;
- producția de fibrinoliză a activatorului tisular;
- creând un potențial anticoagulant la sânge / țesut, prin sinteza antitrombina III și fixarea pe endoteliu heparina complex - antitrombina III;
- incapacitatea de a contacta activarea sistemului de coagulare a sângelui;
- capacitatea de a elimina factorii activi de coagulare a sângelui din sânge.
Pe de altă parte, endoteliul, de asemenea, sintetizează substanțe care realizează reacții hemostatice în următoarele moduri:
- eliberarea în sânge a tromboplastinei de țesut (factorul III), precum și a stimulatoarelor plachetare - adrenalină, noradrenalină, ADP etc.
- contactul cu activarea colagenului și a altor componente ale subendotelului ca trombocite (aderență) și coagularea sângelui (activarea factorului XII);
- producția cofactorilor de plasmă de aderare și de agregare a trombocitelor - factor von Willebrand. Colagenul declanșează, de asemenea, sistemul fibrinolitic (ZS Barkagan, 1980, 1985).
Implicarea trombocitelor în hemostaza se datorează următoarelor funcții:
- capacitatea angiotrofică de a menține structura normală, rezistența și impermeabilitatea la eritrocitele pereților microvasculari. Celulele endoteliale nu sunt capabile să absoarbă substanțele de care au nevoie, dar aceste celule absorb trombocitele activ cu ceea ce au acumulat. Celulele endoteliale, lipsite de hrănire cu trombocite, degenerează rapid, devin mai fragile și încep să treacă prin celulele lor roșii din sângele citoplasmei;
- Funcția adhesively-agregare - plachetele sunt capabile să adere la peretele vasului deteriorat și unul cu celălalt, formează un dop de trombocite, iar transportul la locul propriei sale daune și factorilor hemostazei adsorbite.
Agregarea trombocitelor se realizează printr-un număr de stimulente: colagen, ADP, acid arahidonic și derivații săi (tromboxan), adrenalină, trombină. Cel mai important cofactor plasmatic al aderării plachetare la colagen este glicoproteina care circulă în sânge - factorul von Willebrand. Trombocitele o acumulează și o secretă sub "reacția de eliberare" (3. S. Barkagan, 1985);
- capacitatea de a menține un spasm al vaselor deteriorate prin secreția de substanțe vasoactive - noradrenalină, adrenalină, serotonină etc.
- participarea la coagularea sângelui - trombocite, fiind un tip de burete care absoarbe multe componente plasmatice ale coagulării sângelui, activează coagularea atunci când aceste componente sunt eliberate. Cu toate acestea, există factori de trombocite proprii implicați în coagularea sângelui. Acesta este al treilea factor de trombocite (3 pF), care accelerează interacțiunea factorilor de coagulare în plasmă; factor anti-heparină (4 pF), care are o activitate ridicată de anti-heparină, capabilă să potențeze agregarea trombocitelor și a eritrocitelor. Influența activă a trombocitelor asupra fibrinolizei este foarte pronunțată.
Mecanismele hemostazei. În funcție de mărimea vasului deteriorat, există două mecanisme de hemostază: plachetă vasculară sau primară și coagulare sau secundar. În primul caz, rolul principal în stoparea sângerării aparține peretelui vascular și a trombocitelor, în cel de-al doilea sistem de coagulare a sângelui. În procesul de stopare a sângerării, ambele mecanisme sunt interdependente.
Vasculo plachetare hemostaza se efectuează imediat după leziunea vaselor mici: primul spasm apare în locul vascular terminal al prejudiciu cauzat neurovascular vasoconstricție reflexă cu condiția suplimentară de adrenalină care eliberat din reflex în sânge (figura 4).
Schema hemostazei plachetare
Fig. 4. Modelul hemostazei plachetare
În termen de 1-3 secunde dupa un prejudiciu incepe sa se formeze un tromb plachetar hemostatice: nava la locul leziunii are loc adeziunea și agregarea plachetelor, ele aderă la celulele endoteliale deteriorate, la colagen. Rolul principal în declanșarea inițială a agregării aparține ADP, provenind din peretele vascular deteriorat și celulele roșii din sânge (3. S. Barkagan, 1985). Peretele vasului deteriorat activează eliberarea de factori ai agregării plachetare endogene (ADP, epinefrina, serotonina, tromboxan).
Microdozele trombinei completează "reacția de eliberare" a factorilor intragranulari, consolidarea și întărirea trombului cu fibrină. Timpul de sângerare crescut (testul lui Duke) confirmă faptul că hemostaza primară se realizează în principal prin trombocite și nu prin coagularea sângelui.
Un tromb de trombocite oprește sângerarea numai în microvasele cu presiune arterială scăzută. În vasele de sânge mai mari, cu tensiune arterială ridicată, trombii de trombocite nu mai pot furniza hemostază sigură. În astfel de cazuri rolul principal aparține sistemului de coagulare a sângelui, hemostază de coagulare.
coagulare a sângelui - multipas proces în cascadă enzimatică, în care proenzime sunt activate secvențial și acționează autocataliză forță, care funcționează ca de sus în jos, iar mecanismul de feedback (3.C. Barkagan, 1985).
Factori de coagulare: I-fibrinogen; II - protrombină; III - tromboplastină; IV - ioni de calciu; V - proacceleurin; VI - un actinolin; VII-proconvertin; VIII - globulină antihemofilă, componenta IX a tromboplastinei plasmatice; X este factorul Prouer-Stewart, XI este precursorul tromboplastinei plasmatice; XII - factor de contact (factor Hageman); XIII - factor de stabilizare a fibrinei.
În sistemul de coagulare se disting mecanismele interne și externe care activează începutul hemostazei. Pentru prima dintre ele (intern) necesar contactul cu proteinele plasmatice de colagen subendotelial și alte structuri, factorii de contact activate (Factor XII), urmat de pornire de coagulare a sângelui asupra mecanismului interior. Pentru al doilea (exterior) trebuie să curgă din peretele vasului și țesut pentru tromboplastină tisulară din sânge (faktorIII), care, în combinație cu faktoromVIIobrazuet aktivatorX. Ambele mecanisme sunt necesare pentru hemostaza normală.
Homeostazia de coagulare este împărțit în patru faze succesive: formarea pretrombinază activă I-; II-trombină; III- fibrină formarea iIV- poslefaza furnizat procesele retracție și fibrinolizei (Figura 5.).
Interacțiunea dintre factorii enzimatici și non-enzimele apare în complexele complexe de proteine-lipide care se formează în diferite stadii ale cascadei de coagulare. În activarea etapelor inițiale ale coagulării sângelui a fost implicat sistemul kallikrein-kinin.
Factorul IX este activat în primul complex de factori ai mecanismului intern "Xlla + XI + 3 pF"; într-un complex "factorIXa + VIIICa +++ З πф" - factorX; în "Factor Xa + faktorV + Ca +++ 3 pF" - Factor V, ultimele acte complexe pe cale enzimatică protrombină, transformând în trombină (complex de protrombină, protrombinază).
P
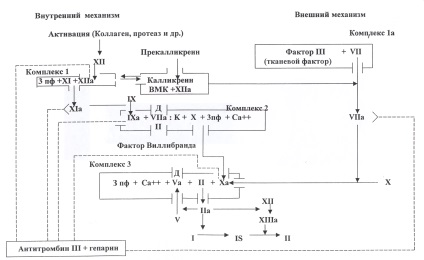
În mecanismul extern pentru formarea activității protrombinazei, se formează un complex de factori "III + VII + Ca ++", care vizează activarea factorului X. Mai mult, procesul de coagulare trece în a doua fază, faza de conversie a protrombinei la trombină. In trombina treia faza scindează fibrinopeptide A și B din moleculele de fibrinogen, transformarea lor în fibrinmonomery care polimerizeaza spontan în fibre de fibrină. Trombina activează faktorXIII care întărește polimeri de fibrina (factor fibrinstabiliziruyuschy) necesită fibrinS solubile (solubile) într-un fibrinJ insolubil (insolubile). Cheagul de fibrină intarziata celule sanguine - celule rosii din sange, celule albe din sange, trombocite, provocând ultimul sigiliu și retragerea cheag.
Fibrinoliza. Sistemul de coagulare a sângelui este interconectat funcțional cu sistemele fibrinolitice, kinină și complement. Sistemul fibrinolitic, care asigură liza fibrinului în sânge, este declanșat de aceiași factori ca și coagularea sângelui. Factorul XIIa interacționează cu prekallikreina și cu kininogenul de mare moleculară din plasmă (DIU) și activează plasminogenul. Fibrinoliza are efect mai rapid, cu atât este mai mare concentrația locală de plasminogen în cheaguri. De asemenea, sistemul enzimatic fibrinolitic în organism este fibrinoliza non-enzimatic efectuat heparina complex antitrombinIII de adrenalină și care funcționează în condiții fiziologice (BA Kudryashov, 1977).
Inhibitori ai coagulării sângelui. Partea esențială a hemostazei este inhibarea procesului de coagulare a sângelui. Inhibitorii păstrează starea lichidă de sânge în circulație, împiedică trecerea formării locale a trombilor în larg (VA Kudryashov, 1975).
Sunt cunoscute două grupuri de inhibitori naturali ai coagulării sângelui:
- primar, precedând coagularea sângelui (antitrombina III, proteina C, 2-macroglobulina);
- secundar, format în procesul de coagulare a sângelui, un grup de proteoliză (3. S. Barkagan, KM Bishevsky, 1978).
Antitrombina III este cel mai puternic inhibitor al coagulării, acționând nu numai ca antitrombină, ci și ca un inactivator al factorilor Xa, 1Xa, XIa, XIIa, VIIa, V. Pe antitrombin III și cofactorul său - heparina reprezintă 4/5 din activitatea anticoagulantă fiziologică.
Proteina C - sintetizată prin hepatocite, proenzima K dependentă de vitamina, activată de trombină și factorul Xa, scindează și inactivează factorii de bază non-enzimatică VIII și V.
2-macroglobulină - o proteină care are capacitatea de a lega componentele activate ale sistemului de coagulare a sângelui și de fibrinoliză, le îndepărtează de interacțiunea cu alți factori.
Tipurile și severitatea sângerării, stabilite în timpul examinării, facilitează căutarea diagnostică. Există 5 tipuri principale de sângerări:
I. Hematomic cu hemoragii dureroase și intense atât în țesuturile moi cât și în articulații, patologia exprimată a sistemului musculo-scheletic. Tipic pentru hemofilia A și B.
2. Semnificația pecetelor (sinuoasă) este caracteristică trombocitopeniei, trombocitopatiei, deficiențelor ereditare rar întâlnite la factorii X și P, uneori UE.
3. gematomny Mixed-sinyachkovo se caracterizează printr-o combinație de sângerare petesial punctata cu apariția unei singure hematoame mari (retroperitoneale, în peretele intestinal, etc.), în absența leziunilor articulațiilor și oaselor, fie cu hemoragiile singulare în articulațiile: contuzii pot fi extinse și dureroasă. Acest tip de sangerare observate in deficit sever de factori ai complexului de protrombină și a factorului VIII, boala von Willebrand, coagulare intravasculară diseminată, supradozarea anticoagulantelor și trombolitice, când un sânge inhibitori imunitar IX și factorul VIII.
4. Tipul vasculitice-purpuriu se caracterizează prin hemoragii sub formă de erupție cutanată sau eritem (pe bază inflamatorie), se pot atașa sângerări jad și intestinale; se observă cu vasculită infecțioasă și imună, se transformă cu ușurință într-un sindrom ICE.
5. Tipul angiomatos este observat în telangiectazii, angiomi, arterelor venoase, caracterizate prin hemoragii persistente, strict localizate și legate de patologia vasculară locală.
La recunoașterea hemoragiilor, este important să se considere că unele tipuri de patologie sunt frecvente, altele sunt rare, iar altele sunt extrem de rare. Dintre tulburările ereditare de hemostază, trombocitopatia (în agregare), hemofilia A și formele vasculare ale telangiectaziei sunt cele mai frecvente. Aceste boli reprezintă mai mult de 99% din toate formele de hemoragie determinate genetic. Tipul peteochial-reperat apare cel mai frecvent. Se observă cu trombocitopenie, trombocitopatie, precum și cu unele afecțiuni ereditare rare ale mecanismului de coagulare externă (deficit de factori X, VII, II).
Determinarea tipului de sângerare dă indicații studiilor de laborator.
Teste pentru caracterizarea hemostazei vasculare-plachetare:
- rezistența peretelui vascular;
- numărul trombocitelor este de 150 000-400 000 / mkl;
- durata sângerării (conform Duke 2-4 min, Ivy 8 min);
Teste de caracterizare a unității de coagulare cu plasmă a hemostazei:
- timpul de coagulare a sângelui venos în conformitate cu Lee-White 5-8 min;
- timpul de recalcifrare în plasmă este de 60-120 secunde;
- timpul de protrombină (indice de protrombină) 11-15 sec;
- timpul de trombină 15-20 sec;
- nivelul fibrinogenului este de 2-4 g / l;
- un test pentru solubilitatea unui cheag de fibrină în uree (activitatea factorului XIII) 45 sec.
Astfel, studiul sistemului hemostatic este necesar pentru a stabili cauzele sângerării și diferențierii diferitelor forme de coagulopatii congenitale și dobândite, trombocitopenie și trombocitopatii.