Simptomele infarctului miocardic și diagnosticul acestuia
Necroza musculară cardiacă datorată încetării sau scăderii considerabile a circulației sanguine în ea. Se manifestă clinic cea mai adesea dureroasă perioadă de convulsii de peste o jumătate de oră cu localizarea durerii din spatele sânului sau a epigastrului. Durerea nu este oprită de nitroglicerină.
Deseori manifestată printr-un episod de pierdere a conștiinței, dispnee, tulburări ale ritmului cardiac, poate fi, de asemenea, asimptomatică. Imaginea clinică este cauzată de o încălcare a contractilității miocardice, de prezența complicațiilor.
Diagnosticul infarctului miocardic. Dinamica caracteristică a modificărilor ECG în cursul bolii este de mare importanță în diagnosticarea infarctului miocardic. Un semn clasic al unui infarct de început este considerat a fi creșterea segmentului SN în prezența unor schimbări discordante.
ECG poate arăta alte modificări ale ST-T, de exemplu, numai gume T cu înălțime mare (acesta din urmă dispare în decurs de 1 zi). Patologica Q dinte are loc in primele trei zile și se determină ca atare, cu o durată de 0,04 secunde, la un raport Q: R 25 sau mai mult, fără formarea de QS R.
În funcție de prezența sau absența valului Q, se disting două tipuri de infarct miocardic.
Localizarea infarctului este determinată de ECG conduce după cum urmează:
- anterior - modificări ale conductorilor ECG VI-V2;
- front-dividing -V2-V4;
- inferior-II, III, aVF;
- lateral-V5-V6.
Cu așa-numitul infarct posterior, singurul semn poate fi un R înalt în VI-V2

Diagnosticul de laborator al infarctului miocardic. La câteva ore după declanșarea bolii, este observată leucocitoza.
Gradul de creștere a activității enzimelor din sânge este determinat de mărimea infarctului miocardic și de prezența complicațiilor.
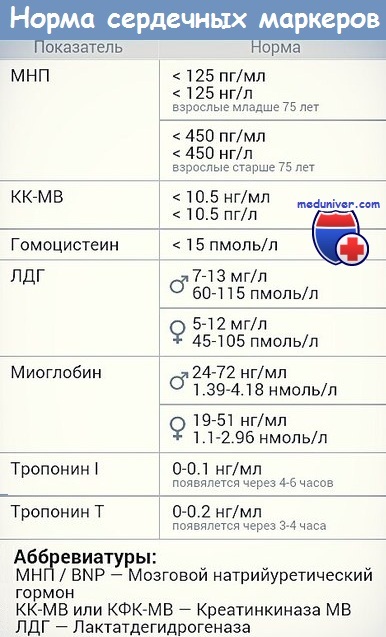
Creatin fosfokinaza (CK) și fracțiunea sa MB sunt crescute în 4-8 ore. după debutul bolii. Activitatea atinge un maxim până la sfârșitul primei zile și se normalizează la 3-4 zile.
Activitatea crescută a aspartat aminotransferazei (ACT) este observată la 8-12 ore de la debutul bolii și persistă timp de o săptămână.
Lactat dehidrogenază (LDH). Debutul creșterii activității LDH în sânge corespunde la 24-48 de ore după debutul bolii și persistă timp de 2 săptămâni. Raportul LDG1 / LDG2 mai mult de 1,0% este specific unui infarct miocardic, dar poate crește activitatea LDG1 cu hemoliză.
Alte metode de diagnostic de laborator implică detectarea timpurie a troponinelor T și I, poate fi utilă determinarea mioglobinei și a lanțurilor ușoare de miozină.
Metode instrumentale de diagnostic includ radiografia toracică, angiografie coronariană (coronaroventriculography), cavitățile de sondare ale inimii, ecocardiografie, prezentând tulburări de locale de mobilitate a peretelui ventricular stâng.
Din metodele radionuclizilor de investigare utilizate ventriculografia radionuclid (pentru evaluarea contractilității miocardice), tehnici imagistice de necroză (scintigrafia cu 99mTc-pirofosfat, antimiozinom) evaluarea perfuziei miocardice (scintigrafia cu 201 Tl sau 99mTc-SESTAMlBI) și viabilitatea (acesta din urmă fiind cel mai mult complexe și sunt posibile numai cu tomografie cu emisie de pozitroni).
Evident, metodele de cercetare cu radionuclizi sunt cele mai exacte în determinarea dimensiunii infarctului miocardic.
Semnificația clinică a metodelor de imagistică prin rezonanță magnetică și spectroscopie la pacienții cu infarct miocardic nu este definită în prezent. Nu există, de asemenea, niciun concept general acceptat de utilizare a metodelor de introscopie la pacienții cu infarct miocardic.
De regulă, majoritatea pacienților necesară evaluarea contractilității miocardice prin una dintre metodele de mai sus și determinarea perfuziei miocardice, care are importanta valoare de prognostic.
Cauzele infarctului miocardic în absența leziunilor aterosclerotice ale arterelor coronare
1. Boli ale arterelor coronare.
- arterita;
- granulomatous (boala Takayasu);
- sifilitică;
- nodular periarteritis;
- lupus eritematos sistemic;
- spondilita anchilozantă;
- artrita reumatoidă;
- Sindromul Kawasaki;
- traumatismul arterelor coronare;
- îngroșarea peretelui arterial datorită bolilor de schimb sau de proliferare a intimei;
- Mucopolysaccharidosis;
- Boala lui Fabry;
- amiloidoza;
- Calcifierea idiopatică juvenilă a arterelor;
- luând contraceptive sau schimbând intima în perioada postpartum;
- stratificarea aortei și a arterelor coronare.
2. Embolismul arterelor coronare.
- endocardită infecțioasă;
- prolapsul valvei mitrale;
- tromboembolismul din camerele stângi ale inimii;
- mixomul inimii;
- formarea de trombi pe supape implantate sau în angiografie coronariană și intervenții chirurgicale pe arterele coronare.
3. Malformații congenitale ale arterelor coronare
4. Incoerența clară a nevoii de miocard în oxigen și aportul său.
- boala cardiacă aortică;
- otrăvire cu monoxid de carbon;
- hipertiroidism;
- hipotensiune arterială prelungită.
5. Încălcări ale coagulării.
- policitemia;
- trombocitoza;
- coagularea intravasculară diseminată;
- trombocitopenic purpura.