Mecanisme de dezvoltare (patofiziologie) a infarctului miocardic
Infarctul miocardic (IM) este decesul miocardului ca urmare a ischemiei severe prelungite. Până acum, aceasta este forma cea mai importantă a IHD. Aproximativ 1,5 milioane de persoane din Statele Unite efectuează anual MI.
a) Morbiditatea și factorii de risc. MI poate să apară la orice vârstă, dar frecvența apariției acestora crește odată cu vârsta, în special în cazul unei predispoziții genetice la ateroscleroza. Aproximativ 10% din infarct miocardic apare la pacienții cu vârsta mai mică de 40 de ani, iar 45% - la pacienții mai tineri de 65 de ani. Incidența infarct miocardic la pacienții cu pielea alba si neagra este aceeași. Pe tot parcursul vieții, riscul de MI la bărbați este semnificativ mai mare decât cel al femeilor. Femeile sunt protejate împotriva infarctului miocardic și a altor boli de inima, in perioada de reproducere, cu excepția cazurilor în care există condiții predispun la aterogeneză.
Cu toate acestea, o scădere a nivelului de estrogen după menopauză este asociată cu o creștere rapidă a incidenței bolii coronariene, iar boala coronariană devine cea mai frecventă cauză de deces la femeile vârstnice și senile. Cu toate acestea, în prezent, nu se crede că terapia de substituție hormonală în postmenopauză protejează suficient de ateroscleroza și de boala cardiacă ischemică.
b) Patogeneza. Luați în considerare mecanismele de dezvoltare și consecințele ischemiei miocardice.
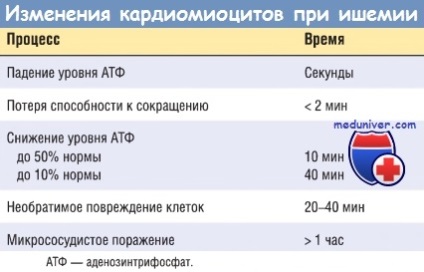
Coronariană ocluzie. În cazurile tipice ale MI, următoarea secvență de evenimente este cel mai probabil:
1. Procesul primar este o schimbare bruscă a plăcii aterosclerotice - hemoragie, eroziune, ulcerație, rupere sau fisurare.
2. Când conținutul de colagen subendotelial și placa necrotică este expus, plachetele din această zonă sunt aderente și activate, eliberând conținutul granulelor lor, apoi se formează agregarea pentru a forma microtrombi.
3. Mediatorii eliberați de trombocite stimulează vasospasmul.
4. Factorul de țesut activează procesul de coagulare, mărind în continuare mărimea trombului.
5. Deseori, trombii, în creștere în mărime, închid complet lumenul vasului timp de câteva minute.
Secvența de procese propusă se bazează pe:
(1) datele de autopsie a pacienților care au decedat din cauza infarctului miocardic acut;
(2) aceste angiografii, indicând o incidență crescută a ocluziei trombotice la scurt timp după MI;
(3) un efect pozitiv pronunțat al revascularizării coronariene (de exemplu, prin tromboliză, angioplastie, stent sau intervenție chirurgicală) după MI;
(4) detectarea modificărilor reziduale în plăcile aterosclerotice după angiografie după tromboliză.
Angiografia coronariană. efectuat timp de 4 ore de la începutul MI detectează cheag de sânge într-o arteră coronariană în 90% din cazuri, iar după 12-24 ore de la început IM - doar 60% din cazuri, ceea ce indică un anumit grad de rezoluție din cauza ocluzia de fibrinoliză și / sau spasmul slăbire.
În 10% din cazuri, infarctul miocardic transmural apare în absența unei patologii tipice a vaselor coronare. În astfel de situații, alte mecanisme pot fi responsabile pentru reducerea fluxului sanguin coronarian:
- spasmul vaselor de sânge. Aceasta poate fi cauzată de diferite cauze, cum ar fi abuzul de cocaină, și poate fi asociată cu agregarea plachetară;
- embolism. Emboli intra in arterei coronare din atriul stâng în timpul fibrilatie atriala, tromboza murala în părțile din stânga ale inimii, vegetațiile în endocardită infecțioasă, prezența în interiorul inimii sau a materialului protetice a inimii drept sau vene periferice - ischemie, în absența aterosclerozei coronariene și a trombozei. Posibil, ischemia provoca astfel de tulburări la nivelul vaselor coronariene intraparietal ca vasculite, boli hematologice (de exemplu, anemia celulelor secera, amiloidoza) și mănunchiul de peretele vasului, precum și scăderea tensiunii arteriale (șoc) sau incorecte „protecție“ a miocardului în timpul intervenției chirurgicale inima.
IHD este boala ischemică a inimii; IM - infarct miocardic.
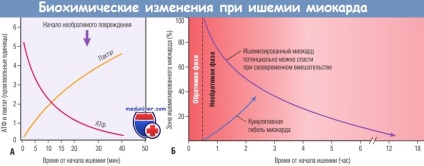
(A) Schimbările inițiale constau în pierderea adenozin trifosfatului (ATP) și acumularea de lactat.
(B) În decurs de 30 de minute după debutul ischemiei severe, afectarea miocardică este potențial reversibilă. Apoi, există o pierdere progresivă a vitalității, care se termină în 6-12 ore.
Efectul benefic al maxim de reperfuzie în cazul în care nu se poate efectua suficient de devreme, iar efectul este redus în cazul în care reperfuzie este realizată mai târziu.
c) Răspunsul miocardic. Obstrucția arterei coronare reduce transmiterea sângelui către o anumită zonă a miocardului, provocând ischemia, disfuncția miocardică și posibila moarte a cardiomiocitelor. Regiunea anatomică, furnizată cu sânge din această arteră, este o zonă de risc. Rezultatul depinde în principal de severitatea leziunii și de durata limitării fluxului de sânge.
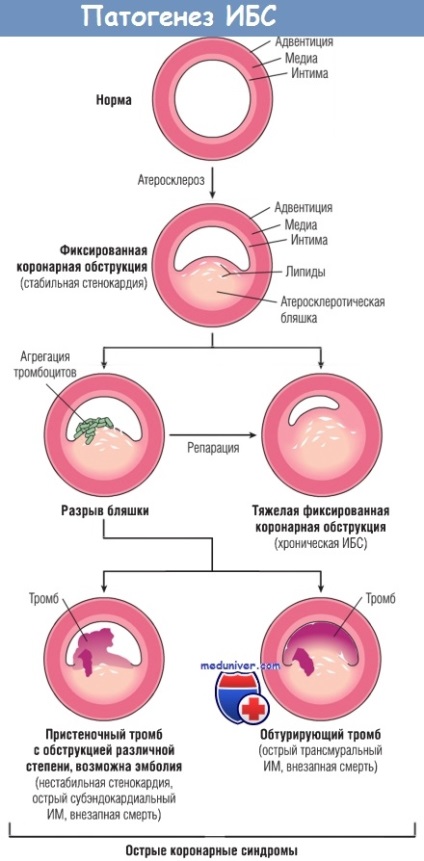
consecinta biochimice precoce a ischemiei miocardice este încetarea metabolismului aerob în câteva secunde după debutul ischemiei, rezultând într-o formațiune insuficientă de fosfați de mare energie (adenozin trifosfat și fosfat creatinei) și acumularea metaboliților potențial dăunătoare (cum ar fi lactatul). Ca rezultat al funcției exclusive a miocardului în funcție de ischemie severă de oxigen induce pierderea contractilității deja în decurs de 1 minut. Încetarea funcțiilor poate duce la insuficienta cardiaca acuta cu mult timp înainte de moartea celulelor miocardice.
Modificări ultrastructurale (inclusiv relaxarea myofibrils. Glicogen epuizare, umflarea celulară și mitocondrii) apar, de asemenea, în câteva minute de la începutul ischemiei. Cu toate acestea, aceste modificări devreme pot fi reversibile. Așa cum arată studiile clinice și experimentale, numai ischemie severă durată de 20-30 de minute sau mai mult, conduce la leziuni ireversibile (necroză) cardiomyocytes. Modificări ultrastructurale deteriorarea ireversibilă a cardiomiocitelor (defecte structurale în principal sarcolemă) observate numai după prelungit, ischemie miocardică severă (acest lucru se întâmplă cu o scădere a ofertei de sânge la 10% din normal sau mai jos).
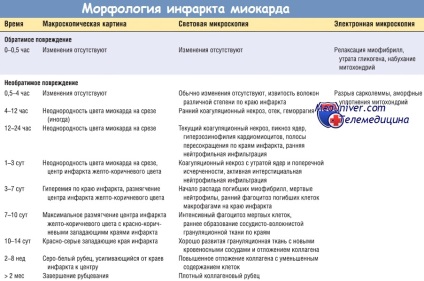
O caracteristică esențială a fazei precoce a necrozei cardiomiocitelor servește la sarcolemei încălcare a integrității, permițând macromolecule intracelulare eliberate din celule în țesutul interstițial al inimii și în cele din urmă - în vasele limfatice și microvasculație ale zonei de infarct. Testele pentru determinarea nivelului de proteină din sânge a miocardului sunt importante pentru diagnosticul și tratamentul infarctului miocardic (vezi., Etc). Cu o creștere a duratei ischemiei severe, microcirculația este afectată. Progresia acestor procese în timp este prezentată în tabelul de mai jos.
În cele mai multe cazuri de IM acute, leziuni ireversibile ale inimii apar după o anumită perioadă de timp, de obicei după 2-4 ore. Acest lucru permite o intervenție timpurie asupra vaselor coronare pentru a restabili perfuzia și a salva cât mai mult din miocard ca și în zona cu risc ridicat.
Progresia necrozei ischemice în miocard în formă generală este prezentată în figura de mai jos. Ischemia este cea mai pronunțată în zona subendocardică, adică deteriorarea ireversibilă a cardiomiocitelor ischemice apare în special în zona subendocardică. Cu o ischemie mai extinsă, "frontul" morții celulare se răspândește, captuind o zonă tot mai mare. Localizarea, dimensiunile și caracteristicile morfologice ale MI sunt influențate de următorii factori:
- localizarea, severitatea și rata de dezvoltare a obstrucției coronare datorată aterosclerozei și trombozei;
- mărimea patului vascular perfuzat de către vasele expuse la obstrucție;
- durata ocluziei;
- nevoile metabolice ale miocardului și nevoia acestuia de oxigen în zona cu risc crescut;
- gradul de dezvoltare a vaselor de sange colaterale;
- prezența, localizarea și severitatea spasmului coronarian;
- Alți factori, de exemplu, ritmul cardiac, frecvența cardiacă și gradul de oxigenare a sângelui.
Deteriorarea ireversibilă a miocardului se termină, de obicei, în decurs de 6 ore de la debutul ischemiei miocardice severe. În acele cazuri în care sistemul arterial coronar colateral este suficient dezvoltat sub influența ischemiei cronice, această perioadă este prelungită și poate depăși 12 ore.
Definirea zonei miocardului. care perfuzat principalele artere coronare, ajută la stabilirea unei corelații între nivelul de obstrucție vasculară și zona de infarct. Anterioare ramura descendentă a arterei coronare stângi furnizează cea mai mare parte a vârfului inimii (secțiunea distală ventriculară), peretele frontal al ventriculului stâng și față de două treimi din septul interventricular. arterelor coronare (dreapta coronara sau plic), perfuzat treia posterioară a septului interventricular, numit dominant (deși descendentă anterioară și artera circumflexă este perfuzată cu o mare parte a ventriculului stâng).
Cu artera coronariană dominantă dreaptă. care apare la 80% dintre indivizi, artera circumflexă este perfuzat numai peretele lateral al ventriculului stâng și drept livrările coronare artera toate a peretelui liber al ventriculului drept, peretele zadnebazalnuyu al ventriculului stâng și a treia posterioara a septului interventricular. Astfel, deteriorarea ventriculului stâng poate provoca ocluzie atât a arterelor coronare drepte, cât și stângi. La dreapta și funcționale ale arterelor coronare stanga arterelor ca terminale anatomică, deși în majoritatea inimii sunt prezente numeroase anastomoze mezhkoronarnye (conexiuni vasculare asigurând circulația colaterale).
Într-o inimă sănătoasă, prin garanții reale a avut loc o mică cantitate de sânge, cu toate acestea, atunci cand o artera este redus brusc, sângele din sistem cu presiune ridicată în presiune scăzută trece prin garanții reale, cauzând expansiunea lor. Astfel, extinderea și dezvoltarea colateralelor sub influența ischemie poate juca un rol important în alimentarea cu sânge a unor zone din miocard, care altfel ar putea fi lipsit de perfuzie necesară.
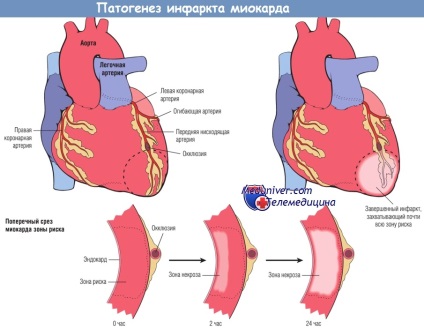
Necroza începe într-o zonă mică a miocardului sub endocard, în centrul zonei ischemice.
Zona perfuzată de artera obtuzată este zona de risc de afectare miocardică (zona din linia punctată).
Rețineți că o zonă foarte îngustă a miocardului, care este direct sub endocard, nu suferă necroză; primește oxigen din sânge prin difuzie directă din cavitatea ventriculului.