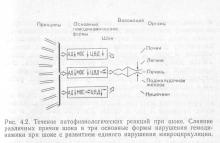
Succesul terapiei anti-șoc este posibilă numai cu punerea în aplicare cele mai adecvate discutate separat numeroase intervenții terapeutice. Dacă acordați atenție diferitelor mecanisme care provoacă șoc și sprijin, acestea sunt o consecință a măsurilor terapeutice rezonabile fiziopatologice de influență, care pot fi imaginate ca o scară multi-terapeutică. În cazul în care, în plus, să ia în considerare faptul că toate formele îmbinare în stare de șoc pentru o serie de reacții fiziopatologice similare (fig. 4.2), devine evident faptul că acest tip de pas-terapie de la miezul ei poate fi utilizat în toate formele de șoc. Indicații și soluții de dozare obemozameschayuschih și agenți farmacologici cu stabilite pe baza măsurătorilor parametrilor hemodinamici (vezi. Fig. 4.8). Avantajul acestui schematică este că terapia se bazează pe reprezentările specifice și pot fi controlate cu simplu și la orice măsurători ale timpului de produs. De asemenea, în orice moment, terapia poate fi adaptată în mod flexibil la cerințele hemodinamica, evitând în același timp riscul de „okoloterapii“ neplanificate și ineficiente.
Măsuri de îngrijire
Costurile ridicate ale controlului și terapiei nu trebuie să ducă la neglijarea îngrijirii elementare a pacientului. În ceea ce privește toți pacienții din unitatea de terapie intensivă și pentru pacienții în șoc, rămâne în vigoare cerința de a efectua terapia necesară într-o atmosferă calmă și demnă de încredere. Procesul de epuizare a muncii, tulburarea și discuțiile pline de viață provoacă teama pacienților. B datorită faptului că curs prelungit și complicată a pacienților de șoc sunt adesea supuse unui număr mare de diagnosticare si interventii terapeutice, medicii și asistentele trebuie să asigure încrederea și să lucreze împreună cu pacientul. Acest lucru necesită din nou, alături de o atenție deosebită într-o anumită măsură, desfășurarea unei lucrări explicative și a unei abordări individuale.
Pacientul trebuie plasat pe un pat plat pe o saltea non-primavara. Lenjeria de pat în șoc este schimbată de cel mult 2 ori pe zi. Îngrijirea pacientului și intervenția necesară pe vase este facilitată de un pat special, instalat la o înălțime suficientă. Atunci când alegeți aceste paturi, trebuie să acorde o atenție pentru a vă asigura că o abordare liberă la aparatul de fotografiat cu raze X de trepied.
Un pacient treaz trebuie să evite o poziție prelungită în jos a capului, deoarece din cauza fluxului sanguin crescut în piept, pacientul are dificultăți de respirație. Ideea unei creșteri a circulației cerebrale, în funcție de poziția pacientului, nu a fost dovedită de nici un studiu. La pacienții cu șoc cardiogen și insuficiență cardiacă stângă este ascuns o dată tensiunii arteriale sa stabilizat, la sfârșitul cap ar trebui să fie chiar ușor mai ridicate, în scopul de a ușura respirația și pentru a reduce efortul depus pe ea. Ar trebui să acordați atenție adaptării corespunzătoare setării punctului zero. Atunci când jumătatea superioară a trunchiului este ridicată, punctul zero este determinat la intersecția celor două linii. Prima linie împarte diametrul sagital al sânului cu 2/5 și 3/5, precum și în cazul pacientului care se află pe plan. A doua linie trece la nivelul celui de-al patrulea spațiu intercostal de-a lungul liniei parasternale oblic prin torace. În poziția laterală la un unghi de 90 °, punctul zero este setat în mijlocul toracelui și este indicat pe stern sau pe procesul xiphoid.
Temperatura camerei trebuie menținută constantă în intervalul 23-25 ° C. Portbagajul și extremitățile sunt acoperite cu un înveliș de in, dar punctele de puncție arterelor și în special în zona a. femoralis nu ar trebui să fie acoperite, astfel încât acestea să poată fi monitorizate în mod continuu.
Terapia de bază (etapa terapeutică I)
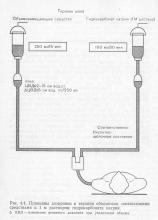
Reaprovizionarea volumului. În conformitate cu cea prezentată în Fig. 4.3. schema, tratamentul șocului începe întotdeauna cu reaprovizionarea volumului. Dozajul soluțiilor de înlocuire în vrac se bazează pe rezultatele măsurării CVP. Rambursarea volumului trebuie să continue până la atingerea limitei superioare de 12-15 cm de apă. Art. Cu excepția șocului hemoragic și alergic, în care, de regulă, este necesară transfuzia rapidă, în alte cazuri perfuzia cu o viteză de 250 ml pe 15 minute se justifică. În acest caz, creșterea HPC este mai mare de 5 cm de apă. Art. indică apariția unei amenințări de supraîncărcare a inimii. În funcție de rezultatele măsurătorilor obținute, compensarea volumului în astfel de cazuri trebuie să fie încetinită sau complet întreruptă (Figura 4.4). De la rambursarea inițială a volumului ar trebui să fie aruncată, dacă CVP înainte de începerea tratamentului depășește 15 cm de apă. Art. În acest caz, trebuie să începeți cu utilizarea simpatomimeticelor (vezi faza II terapeutică).
Terapia cu oxigen. Dacă nu există tulburări pulmonare la pacient, se poate începe cu insuflarea a 4 litri / min de oxigen prin intermediul unei sonde inserate în nas. Doza suplimentară de oxigen, precum și indicațiile pentru continuarea terapiei cu oxigen respirator se bazează pe valorile gazelor din sânge și pe imaginea clinică a curentului de șoc.
Corectarea acidozei metabolice. Se efectuează cu soluție de bicarbonat de sodiu 1 m sau soluție de tampon Tris de 0,3 m (ТНМ) simultan cu soluții de substituție volumetrice. Dozajul se bazează pe starea acido-bazică și se calculează prin formule standard. Ca o rată medie de perfuzare, se recomandă injectarea a 100 ml de bicarbonat în 30 de minute (a se vedea figura 4.4).
Introducerea lichidelor și a electroliților. În legătură cu introducerea unui pacient într-o stare de șoc a substanțelor tampon, este necesară perfuzarea lichidelor sub formă de soluție izotonică (5%) de carbohidrați. Cantitatea de lichide injectate și aditivi de electroliți se bazează pe echilibrul electrolitic. După cum sa menționat deja în capitolul cu modificări patofiziologice, nevoia de lichid în șoc depășește adesea nevoile normale.

Principala terapie include, în plus față de oxigen, introducerea soluțiilor de înlocuire în vrac, a soluțiilor tampon și a soluțiilor de carbohidrați care conțin electroliți (Figura 4.5). Dozajul se efectuează pe baza indicilor CVP ai gazelor din sânge, a stării acido-bazice și a hematocritului. Dacă, în ciuda acestor măsuri, șocul persistă sau CVP este inițial crescut, terapia este completată de simpatomimetice.
Farmacoterapia (etapa terapeutică II)
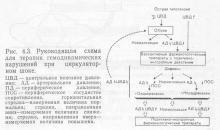
Dacă șocul nu poate fi eliminat cu ajutorul măsurilor terapeutice enumerate mai sus, este necesar să se influențeze în mod activ reglementarea vaselor periferice prin simpatomimetice. Având în vedere imposibilitatea efectelor farmacologice asupra secțiunilor individuale ale patului vascular (arteriole, capilare, venule) trebuie luate în considerare în ceea ce privește acțiunea însumate constricție totală sau vasodilatație. Doza de simpatomimetice este monitorizată prin parametrii hemodinamici ai presiunii arteriale, frecvenței cardiace și rezistenței vasculare periferice. Datorită acțiunii selective asupra diferitelor departamente ale organelor circulator simpatic-mimetică prima alegere este considerată a fi dopamina. Deoarece efectul său începe rapid și durează un timp scurt, medicamentul este recomandat să fie administrat prin intermediul pompei de injecție, montat pentru soluție pas hrănire. În acest mod, doza poate fi ușor modificată indiferent de cantitatea de perfuzie a altor soluții și este ușor să se monitorizeze doza de dopamină administrată după cum este necesar. Ca o doză inițială, de regulă, se recomandă 200 μg / min. Doza poate fi intensificată. În cazul în care, în ciuda creșterii cantității de dopami-on administrat la 1200 mcg / min, nu aduce tensiunii arteriale la nivelul dorit, este posibil să se recurgă la introducerea celei de a doua simpatomimeticul (vezi. Fig. 4.3).
Alegerea celui de al doilea simpatomimeticul joacă un rol important în valoare periferică rezistența vasculară, care este calculat prin ritmul cardiac, nivelul tensiunii arteriale sau estimarea ca a circulației sângelui pielii și a diurezei. O atenție deosebită este acordată ritmului cardiac. Cu rezistență vasculară periferică ridicată și tulburări de ritm, se adaugă orciprenalină (începând cu 5-10 μg / min). În cazul rezistenței periferice normale sau reduse, se recomandă administrarea norepinefrinei (începând cu 10 μg / min). Norepinefrina este de asemenea recomandată dacă, cu o rezistență vasculară crescută, orciprenalina este contraindicată datorită tahicardiei sau a altor tulburări de ritm. Dacă simpatomimetice tratament descoperi deficit de volum ascuns, detectabil printr-o scădere semnificativă a CVP, trebuie eliminate în conformitate cu principiile stabilite (vezi. Fig. 4.3.).
În cazul în care, cu toate acestea, în ciuda simpatomimetice terapie, a avut loc semne de insuficiență cardiacă, miocardic (identificate printr-o creștere semnificativă a CVP), apoi prezinta terapie suplimentare medicamente pozitiv inotrope farmacologice (digitalice, glucagon).
Astfel, etapa II include agenți farmacologici terapeutici vasoactivi acțiune pozitiv inotrop, folosite separat sau în combinație cu alte medicamente, în funcție de mărimea tensiunii arteriale, ritmului cardiac și rezistența vasculară periferică. În acest caz, este necesară prescrierea suplimentară a preparatelor cu acțiune pozitiv-inotropă (vezi Figura 4.5).
Măsuri medicale suplimentare
De regulă, ca rezultat al aplicării etapelor terapeutice ale măsurilor I și II, este posibilă eliminarea tulburărilor hemodinamice în șoc. În suferința de bază severă și ireversibilă, cu o durată prelungită de șoc, este necesară influențarea cauzelor cunoscute ale șocului și a anumitor forme de șoc cu ajutorul unor măsuri medicale speciale (a se vedea figura 4.5).
Acțiunile care vizează eliminarea cauzelor șocului sunt suportul mecanic al circulației sângelui și al intervențiilor cardio-chirurgicale în anumite forme de șoc cardiogen. Acestea vor fi descrise într-o secțiune separată. Terapia specială, îndreptată împotriva șocului real și împotriva consecințelor acestuia, include utilizarea steroizilor, heparinei, streptokinazei și diureticelor. Utilizarea unui aparat respirator pentru corectarea unui plămân de șoc ar trebui să fie, de asemenea, considerată o terapie specială.
Steroizi. În dozele mari și re-injectate, steroizii au fost încercați în toate formele de șoc experimental și clinic. Efectul lor terapeutic asupra șocului uman nu are o singură interpretare. Cu toate acestea, efectul benefic al steroizilor în șocul septic a fost dovedit. În ceea ce privește șocul cardiogen și hipovolemic, estimările de aici sunt foarte diferite. Steroizii ar trebui, de asemenea, să aibă un efect benefic în terapia de șoc. Decisive este cât mai curând posibil utilizarea de doze mari (30 mg prednisolon per 1 kg de greutate intravenos). Efectul pozitiv al utilizării medicamentelor cortizonice a fost explicat inițial prin expansiunea vaselor cauzate de acestea, urmată de o creștere a MOS. În prezent, ei sunt înclinați spre punctul de vedere că steroizii acționează direct asupra membranelor celulare și a organelor celulare. Se presupune că acestea au un efect protector asupra structurii celulei, prevenind astfel un șoc în perturbarea funcției celulare.
Heparina și streptokinaza. Este cunoscut faptul că, atunci când un șoc se produce activarea coagulării sângelui, ceea ce poate duce la depunerea în vasele de pat iterată-microcirculației și formarea de cheaguri de fibrină mici. Semnificația acestei coagulări intraasculare diseminate în dezvoltarea și evoluția șocului nu este pe deplin înțeleasă. Este foarte probabil ca coagularea intra vasculară să joace un rol semnificativ în apariția insuficienței de organe după șoc, cum ar fi rinichii de șoc sau plămânul de șoc. Datorită șocului, trebuie să se aștepte la un efect pozitiv din suprimarea coagulării intravasculare. Coagulantul ales în majoritatea clinicilor este heparina. Acesta este utilizat ca parte a terapiei anti-șoc, în special în șoc septic și traumatic, în care coagularea intravasculară diseminată aparține, probabil, rol foarte important, prin urmare, heparina trebuie utilizată în toate cazurile în care nu există contraindicații speciale pentru anticoagulare. Cel mai bine este să utilizați continuu heparina utilizând o pompă de perfuzie. În caz de șoc progresivă, în care, după ce va fi prelungită a început deja educația mikrotrombov, încercarea de a dizolva aceste cheaguri este posibil, cel puțin din punct de vedere teoretic. Din acest punct de vedere, streptokinaza este introdusă în terapia anti-șoc. Cu toate acestea, eficacitatea terapiei trombolitice în faza târzie a șocului nu a fost încă pe deplin fundamentată, deci nu există o judecată finală despre aceasta.
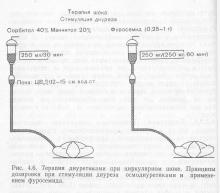
Diuretice. Utilizarea diureticelor este indicată atunci când, în ciuda normalizării tensiunii arteriale, diureza nu este refăcută spontan în procesul de terapie anti-șoc. Cu ajutorul diureticelor moderne, este posibilă prevenirea dezvoltării insuficienței renale acute. Cele mai eficiente soluții hiperosmolare diuretic includ alcooli hexahidrici (manitol și sorbitol) și furosemid în doze mari (0,25-1 g). Manitolul și sorbitolul trebuie administrate sub formă de perfuzie rapidă (250 ml / min) (Figura 4.6). Datorită retentia de lichide pe termen scurt și inima a lăsat soluțiile de suprasarcină hiperosmolare asociate în stare de șoc cardiogen și în toate statele cu o creștere semnificativă a CVP contraindicată.
Respirația în șoc. Cu șoc progresiv, cu o descărcare crescută a sângelui prin șuvițe în plămâni printr-o insuflare de oxigen, nu se poate influența efectiv hipoxemia. În acest caz, terapia respiratorie este necesară. presiune excesivă prin inhalare sunt capabili de a preveni colapsul alveolar, din nou, dezvăluie porțiuni atelektaticheskie alveolelor și pentru a preveni mecanic edem pulmonar, care se manifestă în stare de șoc. Transferul pacientului la respirație cu ajutorul aparatului respirator reduce, în plus, consumul de oxigen și producerea de dioxid de carbon în organism. Terapia respiratorie a început încet, face posibilă prevenirea dezvoltării insuficienței pulmonare acute (plămânul șocului).