Formarea tumorii a apendicelor uterine
Formarea tumorii a apendicelor uterine
Pentru formarea tumorilor includ retenție chisturi ovariene: foliculare (73%) (5%), chist luteal, tekalyuteinovye (2%), endometrioid (10%), paraovarialnye (10%).
Chisturile nu sunt capabile de proliferare, se formează ca urmare a retenției excesului de lichid în cavitățile preformate și determină o creștere semnificativă a ovarului. Ele pot fi formate dintr-un folicul, corpus luteum, paraovariya (epiooforona) heterotopii endometrial, ovarian imgshantirovannyh pe suprafață (cm. "Endometrioza").
Chisturile sunt observate în principal în perioada de reproducere, dar sunt posibile la orice vârstă, chiar și la nou-născuți. Rata chistului la postmenopauză este de 15%.
Formarea chisturilor ovariene contribuie la procese disormale, inflamatorii și alte procese care duc la congestia congestivă a organelor pelvine.
Chisturile foliculare apar din acumularea de lichid în foliculul atrezie chistică ca urmare a tulburărilor hormonale.
Chisturile foliculare apar la femeile cu tulburări endocrine-metabolice care promovează dezvoltarea hipereregrogeniei și anovulației cronice (ciclul menstrual monofazat). Ele apar în principal în perioada de reproducere, în cazuri rare pot apărea la postmenopauză, chiar mai puțin frecvent la făt și la nou-născuți. Semnificația tranziției procesului fiziologic de maturare a foliculului în chistul folicular patologic este diametrul formării lichidului mai mare de 30 mm. Fluidul se acumulează în cavitatea chistului ca rezultat al transudării din vasele de sânge sau ca urmare a continuării secreției epiteliului granulozei.
Din punct de vedere morfologic, chistul folicular este o formare lichidă cu pereți subțiri, peretele căruia constă din mai multe straturi de epiteliu folicular. În afara epiteliului folicular se află țesutul conjunctiv fibros. Pe măsură ce chistul crește, epiteliul folicular suferă modificări distrofice, se diluează, se îndepărtează și se supune atrofiei. Zidul chistului poate consta numai dintr-un țesut conjunctiv căptușit în interiorul celulelor plate sau cubice; în majoritatea cazurilor, aceste chisturi sunt unicelulare. În ovar, mai multe chisturi pot apărea simultan, care, crescând treptat, se îmbină între ele, ceea ce dă impresia unei formări multi-camere.
Chisturile foliculare macroscopice sunt formate mici (cu diametrul de 50-60 mm), netede și cu pereți subțiri care conțin un lichid limpede de culoare galben deschis.
Din punct de vedere clinic, chisturile foliculare nu se manifestă în cele mai multe observații. În unele cazuri, există o întârziere în menstruație, dureri de intensitate variată sunt posibile în abdomenul inferior. De obicei, durerea apare în timpul perioadei de formare a chisturilor.
Complicațiile includ torsiunea chisturilor, ruptura peretelui chistului sau hemoragia în cavitatea formării. Din punct de vedere clinic, aceste complicații se manifestă prin durere severă în abdomenul inferior, însoțită de greață, vărsături. Torsionarea chisturilor conduce la o creștere a educației ca rezultat al circulației venoase afectate, edemul țesutului și hemoragia (vezi capitolul 17 "Abdomenul acut" în ginecologie).
chist folicular investigație ginecologică palpat lateral sau anteriorly din uter, consistența elastică, de multe ori cu o singură față, rotundă, suprafață netedă, cu un diametru de 5-6 cm, mobile, maloboleznennaya. Chisturile bilaterale foliculare sunt adesea rezultatul hiperstimulării ovariene în tratamentul infertilității.
Diagnosticul chisturilor ovariene este stabilit pe baza imaginii clinice și a ultrasunetelor dinamice cu CDC și laparoscopie.
Chisturile foliculare pe ecogramă sunt formate cu o singură cameră, rotunjite, situate în principal lateral sau posterior din uter. Suprafața interioară a chistului este netedă, netedă, peretele său este subțire (până la 2 mm), conținutul este anechogen, cu un nivel ridicat de conductivitate sonoră. Adesea, la pacienții cu vârsta de reproducere activă pe partea laterală a chistului folicular, este vizualizat un situs de țesut ovarian intact. În spatele formării, există întotdeauna un efect de amplificare acustică. Diametrul chisturilor variază de la 2,5 la 6 cm (Figura 16.1).
Ecografia dinamică poate diferenția chistul folicular de un cystadenom seros neted.
CDC în chistul folicular dezvăluie zone singulare de flux sanguin, localizate exclusiv de-a lungul periferii formațiunii, cu rezistență redusă și medie (IR-0,4 și mai sus).
Cu un chist necomplicat, un pacient este observat timp de 6-8 săptămâni și o terapie antiinflamatoare sau (după indicații) hormonale
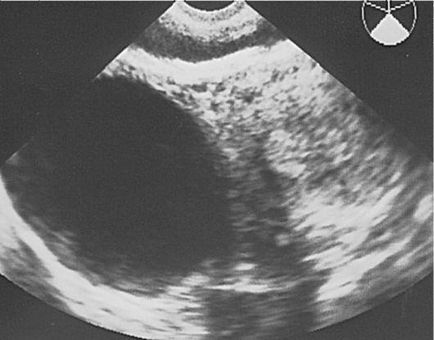
Fig. 16.1. Chistul folicular al ovarului. ultrasunete
Pius. Chisturile foliculare suferă regresie treptată și, de obicei, dispar în 1-2 zile, rar - 3 cicluri menstruale.
Dacă tratamentul conservator este ineficient sau dacă apare o complicație, este indicat tratamentul chirurgical. În chisturile foliculare, metoda de alegere este accesul laparoscopic, în care, dacă țesutul conservat al ovarului nu se schimbă, chistul este îndepărtat sau formarea în formă tumorală este îndepărtată (Figura 16.2).
După terapia chirurgie recomandat ca scop normalizarea funcției menstruale, vitamina ciclică (acid folic, acid ascorbic, vitamina E), medicamente de nootropics (piracetam) și anticoncepționale timp de 3 luni. În perioada perimenopauzală, apendicele uterine de pe partea chistului sunt îndepărtate.
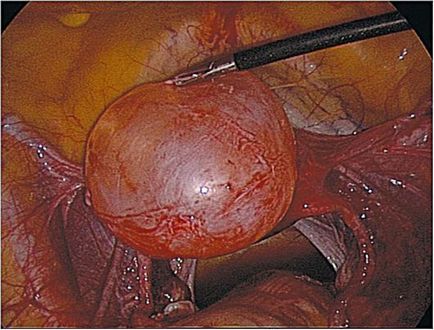
Fig. 16.2. Chistul folicular al ovarului. laparoscopie
Chistul corpului galben apare din acumularea de lichid în locul foliculului bursier, uneori poate conține sânge. Astfel de chisturi apar numai cu un ciclu menstrual în două faze. Se crede că aceste chisturi se formează ca rezultat al distrugerii circulației limfatice și a sângelui în corpul galben; ele se găsesc la vârsta de 16 până la 45 de ani.
Microscopic în peretele chistului corpului galben sunt detectate celulele luteale și tekalutin.
Din punct de vedere clinic, chistul nu se prezintă, de obicei. Rar ciclul menstrual este rupt. Nu există semne clinice specifice. În unele observații la momentul chisturilor, pot fi observate dureri în abdomenul inferior.
Cea mai obișnuită complicație este hemoragia în cavitatea chistului, mai des în stadiul de dezvoltare a corpului galben. Sângerarea poate fi intensă și însoțită de o imagine clinică a "abdomenului acut".
În cele mai multe cazuri, chisturile corpului galben suferă o dezvoltare inversă. Stratul de celule luteale este înlocuit treptat de un țesut conjunctiv, iar formarea se poate transforma într-un chist, a cărui suprafață interioară este lipsită de căptușeală epitelială.
Diagnosticul chistului unui corp galben este stabilit pe baza datelor anamnestice, a rezultatelor unui examen clinic, ultrasunete și CDC, laparoscopie.
În cadrul unui studiu vaginal-abdominal cu două mâini, chistul corpului galben este situat în principal pe partea laterală sau din spate din uter. Este rotunjită, mobilă, cu o suprafață netedă, o consistență elastică, un diametru de 3 până la 8 cm, poate fi sensibilă atunci când este palpată.
Imaginea ecografică a chisturilor corpului galben este foarte diversă. Structura chistului poate fi complet omogenă și anechogenă sau poate avea o structură mică sau medie și aceste structuri realizează întregul chist sau o mică parte a acestuia. În cavitatea chistului, sunt definite multiple partiții de formă neregulată, deplasate prin percuție cu un senzor de formare a ultrasunetelor. Într-o serie de observații, incluziuni dense de echogenicitate crescută - cheaguri de sânge - sunt vizualizate în cavitatea chistului. Pe scannograme sunt definite incluziunile de perete cu diametrul de până la 1 cm, de formă neregulată, în observații unice se formează o formă densă în cavitatea chistului. Uneori, întreaga cavitate a chistului este umplută cu conținut echogenic (sânge), ca urmare a faptului că imaginea echografică seamănă cu o tumoare. În ciuda diferențelor semnificative în structura internă a chisturilor corpului galben, conductivitatea lor sonoră este întotdeauna ridicată (Figura 16.3).
CDC permite excluderea punctelor de vascularizare în structurile interne ale chisturilor corpului galben și efectuarea diagnosticului diferențial cu tumori ovariene.
În chistul corpului galben există o circulație periferică intensă (așa-numitul flux sanguin coronarian) cu rezistență vasculară redusă (MI <0,4), что нередко напоминает злокачественную неоваскуляризацию (рис. 16.4).
Pentru a evita erorile, aveți nevoie de o ultrasunete dinamică cu CDC în prima fază a următorului ciclu menstrual. În chistul corpului galben, se observă observația în timpul ciclurilor 1-3 ciclului menstrual, deoarece nu este exclusă dezvoltarea sa inversă. În caz contrar, este indicat tratamentul chirurgical -
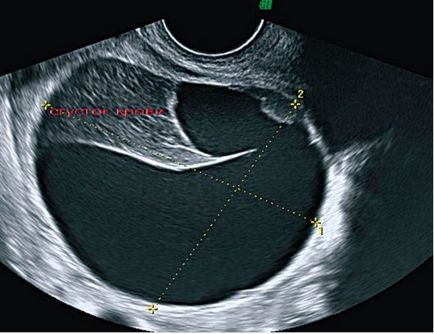
Fig. 16.3. Chistul corpului galben cu o hemoragie în cavitate. ultrasunete
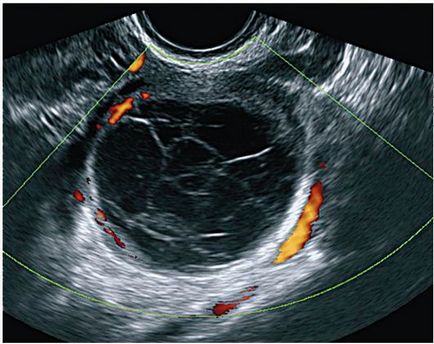
Fig. 16.4. Chistul corpului galben. Ultrasunete, doppler de energie
eliminarea (enuclearea) chistului în țesutul ovarian sănătos prin accesul laparoscopic. Chisturile retinale sunt de obicei mici, cu un perete transparent subțire prin care strălucesc conținuturi omogene. Cu laparoscopie, pot fi văzute mai multe chisturi mici. La iluminarea laterală formațiunile de retenție dobândesc o nuanță uniformă albastră.
Datele de ultrasunete cu CDC, CT, RMN în formațiunile de retenție în descrierea formei, dimensiunii, structurii și locației lor sunt aceleași. Atunci când se utilizează metode cu formațiuni de reținere contrastante, nu se acumulează un agent de contrast și acesta este un semn de diagnostic diferențial al chistului, care indică formarea volumetrică a retenției.
Chisturile paravariene se situează între frunzele ligamentului larg al uterului. Ele apar din rudimentele ductului meso-neural, ooforonul, de asemenea din epiteliul coelomic. Chiarurile paravariene reprezintă 8 până la 16,4% din toate formațiunile ovariene. Aceste chisturi sunt diagnosticate în principal la vârsta de 20-40 de ani, dar pot să apară atât la fete, cât și la pubertate. În copilărie și în adolescență, chisturile paraovariene au uneori creșteri papillare pe suprafața interioară. Chisturile pot fi mici (5-6 cm) sau gigant, ocupând întreaga cavitate abdominală.
Din punct de vedere macroscopic, chistul parovarial are o formă rotundă sau ovală, o consistență tauto-elastică, cu conținut limpede de lichid. Învățământul este, de obicei, un singur compartiment, situat în principal pe partea laterală și deasupra uterului. Zidul chistului parovarial este subțire (1-2 mm), transparent, cu o rețea vasculară constând din vasele din mezenterul tubului uterin și din peretele chistului. Pe polul superior al formării, de regulă, există un tub vezical alungit, deformat. Ovarianul este situat la polul posterior al chistului, uneori pe suprafața inferioară. Conținutul chistului este, în principiu, lichid apos, uniform - lichid. Peretele constă din țesut conjunctiv și fascicule musculare, din interiorul chistului căptușit cu un epiteliu cilindric, cilindric și plat, cu un singur rând sau cu mai multe rânduri.
Chisturile parovariene mici nu au inițial un "picior", dar odată cu creșterea sa, una dintre frunzele ligamentului larg al uterului iese și se formează un picior de chist. Structura unui astfel de "picior" poate include tubul uterin, uneori propriul ligament al ovarului.
Din punct de vedere clinic, chisturile parovariene nu se manifestă adesea. Pe masura ce chistul creste, pacientii se plang de durere in abdomenul inferior, o crestere a abdomenului. Rar ciclul menstrual și infertilitatea sunt notate.
Complicarea chistului parovarial poate fi o răsucire a "piciorului" ei cu dezvoltarea simptomelor clinice ale "abdomenului acut".
Verificarea chistului parovarial prezintă dificultăți semnificative. În partea cu două mâini examen ginecologic și educație definit mai sus diametrul uterin de 5 până la 15 cm, consistență elastică, mobilitate limitată, nedureroase, cu o suprafață plană netedă.
Semnalul principal și aproape unic de ultrasunete al chisturilor parovariene este reprezentarea unui ovar separat (Figura 16.5). Chistul chinezesc este rotund sau oval, peretele este subțire (aproximativ 1 mm). Educația este întotdeauna o cameră. Conținutul chisturilor este în mare parte omogen și anechogen, în unele cazuri poate fi determinată o suspensie fin dispersată.
În observații unice pe suprafața interioară a peretelui chist, se vizualizează creșteri parietale. Cu CDA, chisturile paraovariene sunt avasculare.
Deoarece chisturile paraovariene sunt observate la pacienții tineri, este preferabilă laparoscopia operativă pentru a preveni aderența. Cu o chistă necomplicată, operația este redusă la enuclearea sa
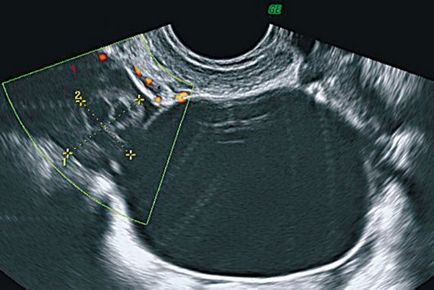
Fig. 16.5. Chistul chinezesc. ultrasunete
cu disecția frunzei ligamentului larg al uterului (preferabil în față). În acest caz, ovarul și trompa uterină rămân. Tubul talpa se contractă și își restabilește forma originală. Nu există recurențe. Prognoza este favorabilă.
Pentru chisturile endometrioide - vezi capitolul 13, Endometrioza.